Рак почки мочевого пузыря простаты





6.5. Опухоли почек, мочевого пузыря, предстательной железы (Карпенко В. С.)
6.5.1. Опухоли почек
Опухоли почек составляют 2,5% по отношению к опухолям всех локализаций. Мужчины болеют в 2 раза чаще женщин. Преимущественно опухоли почки встречаются в возрасте 40-60 лет. К 70-90 годам частота заболевания снижается, а течение становится более латентным.
В паренхиме почки развиваются злокачественные опухоли (79-82%), преимущественно аденокарциномы, эпителиальные опухоли лоханки и чашечек (15%) и доброкачественные опухоли (5%).
Этиология опухолей почек изучена недостаточно. В генезе имеют значение эмбриональные и наследственные факторы. У пожилых пациентов в развитии опухолей почек большое значение придается гормональным, лучевым и химическим воздействиям.
Международный противораковый союз предложил классификацию злокачественных опухолей почек по системе TNM: T — Tumor — первичная опухоль, N (Noduli Limphatici) — регионарная, M (Metastasis) — отдаленные метастазы.
Злокачественная опухоль, начинаясь в каком-либо участке почки, постепенно распространяется на всю паренхиму, прорастает фиброзную капсулу почки, инфильтрирует жировую капсулу и достигает соседних органов. По венам опухолевые массы проникают в полую вену и вену противоположной почки.
Висцеральные метастазы определяются в легких, костях, печени, мозге. По лимфатическим путям они распространяются в паракавальные и парааортальные лимфатические узлы.
Макроскопически опухоль почки состоит из узлов овальной формы, которые при увеличении сливаются. Границы между отдельными узлами не прослеживаются. Почка бугристая. На разрезе аденокарцинома имеет пестрый вид, превалируют желтовато-коричневые, оранжево-желтые участки. В толще опухоли, определяются зоны некроза. Опухоль прорастает в сосуды, чашечки и лоханку. Эпителиальные опухоли лоханки имеют широкое основание, ограничиваются пределами слизистой оболочки, метастазируют по ходу мочеточника в пузырь.
Гистологически в опухоли паренхимы почки определяются тяжи и скопление крупных полигональных клеток со светлой протоплазмой, в которой содержатся гликоген и липоиды.
Клиническая картина, диагноз. Опухоль почки проявляется общими и местными симптомами. Общие симптомы — слабость, потеря аппетита, похудание, повышенная температура тела, артериальная гипертензия. Местные симптомы — гематурия, частый (76-80%), но не ранний симптом. Может быть микро- и макрогематурия. В моче цвета мясных помоев иногда обнаруживаются свертки крови удлиненной червеобразной формы.
Боль — тупая, постоянная, ноющая, иррадиирует в низ живота, усиливается при движениях. Во время профузной гематурии возникает почечная колика.
Прощупываемая опухоль — наиболее поздний, но не постоянный симптом. Прощупываемые опухоли обычно исходят из нижней половины почки. Опухоль бугристая, умеренно подвижная, баллотирует при бимануальной пальпации.
У мужчин к местным проявлениям опухоли относится варикоцеле как признак прорастания в почечные вены.
Нередко вначале выявляются метастазы (в легкие, кости, ребра), а затем после урологического исследования диагностируется опухоль почки.
Наличие хотя бы одного из указанных симптомов является абсолютным показанием к урологическому исследованию.
Пр авильному распознаванию болезни помогает целенаправленное изучение анамнеза. Пальпация почки производится в горизонтальном (на спине и боку) и вертикальном положениях.
Анализ мочи показывает микро- и макрогематурию. В крови — анемия различных степеней и стойко повышенная СОЭ. Показатели мочевины и креатинина увеличены, если имеется опухоль единственной почки.
Хромоцистоскопия выявляет косвенные признаки опухоли почки: источник гематурии и снижение функции паренхимы. На обзорной урограмме определяется тень увеличенной почки. Это более наглядно видно на экскреторной урограмме-чащечки и лоханки деформированы. При новообразованиях больших размеров чашечки и лоханки могут не определяться.
Папиллярные опухоли лоханки не вызывают грубых изменений со стороны почек. Они диагностируются по дефектам теней лоханки, бокалов и мочеточников.
Чем меньше размеры опухоли почки, тем труднее ее распознавать. Поэтому в последние годы для диагностики стали применять почечную артерио- и флебографию, компьютерную и радиоизотопную томографию почки и лимфоаденографию. Все указанные методы исследования дают возможность выявить даже небольшую опухоль почки, изучить особенности местного роста, выявить отдаленные метастазы, а также определить состояние второй почки, имеющее важное значение для выработки лечебной тактики. У пожилых людей для диагностики опухоли почки не рекомендуется применять ретроградную пиелоуретерографию и почечную ангиографию по Сельдингеру. В первом случае существует реальная опасность уросепсиса, во втором — тромбоэмболии артерий нижних конечностей.
Дифференциальная диагностика опухоли почки производится с простой кистой, мультикистозом, губчатой почкой и забрюшинными опухолями, опухолями печеночного и селезеночного углов толстой кишки.
Лечение. Радикальным методом лечения является нефрэктомия. Применительно к лицам пожилого и старческого возраста руководствуются правилом — операция не должна быть опаснее болезни. Поэтому показания к нефрэктомии определяются активностью сопутствующих заболеваний, особенно сердечно- легочных, нервных и эндокринных (диабет). Пожилые люди плохо переносят кровопотерю более 500-600 мл, даже при условии, что она была своевременно восполнена, поэтому вначале рекомендуется обескровить почку методом селективной эмболизации почечной артерии, а затем уже производить нефрэктомию.
В последние годы показания к нефрэктомии при опухолях почек значительно расширены. Этому способствовало совершенствование оперативной техники, методов анестезии и реанимации, а также применение антибиотиков широкого спектра действия.
Резекция почки с опухолью допустима при раке единственной почки или двусторонней патологии почек, если нет уверенности, что контрлатеральная почка обеспечит гомеостаз.
Послеоперационная летальность составляет 3-5%. У лиц пожилого и старческого возраста она в 1,5-2 раза выше из-за сердечно-сосудистой недостаточности и тромбоэмболнческих осложнений.
Лучевая терапия — вспомогательный метод лечения. Она имеет много противопоказаний и, в частности, пожилой и старческий возраст.
Гормональная терапия применяется в иноперабельных случаях. У половины больных достигается субъективное улучшение и регрессия метастазов.
Прогноз зависит от стадии заболевания, гистологической структуры опухоли и возраста пациента. Среди больных до 50 лет выживаемость меньше (3-5 лет), чем среди лиц более старшего возраста.
6.5.2. Рак мочевого пузыря
По секционным данным опухоли мочевого пузыря встречаются в 3,5% случаев. Мужчины болеют в 4 раза чаще женщин. Преимущественно рак мочевого пузыря встречается в возрасте 40-60 лет. В последующие годы частота опухолей мочевого пузыря снижается.
Этиология рака мочевого пузыря до конца не выяснена. Однако много известно о канцерогенах, которые, выделяясь с мочой, разрушают эпителий слизистой оболочки. Среди курильщиков табака рак мочевого пузыря встречается в 7-8 раз чаще, чем среди некурящих. В настоящее время получила распространение химическая теория происхождения опухолей.
Канцерогены аминосоединений ароматического ряда, являющиеся промежуточными продуктами в производстве синтетических красителей (α-нафтиламин, β-нафтиламин, бензидин), проникая в организм через кожу, легкие, желудочно-кишечный тракт, выделяются с мочой в виде парных соединений — эфиров серной и глюкуроновой кислот. В моче под действием энзимов сульфатазы и β-глюкуронидазы из парных соединений освобождается активный канцероген
В последние годы привлекают внимание канцерогенные метаболиты. Они накапливаются в организме при извращении обмена триптофана. Промежуточные продукты его метаболизма — канцерогены — в физиологических условиях быстро обезвреживаются, а при нарушении инактивации накапливаются в организме. При застое мочи в пузыре создаются условия для постоянного контакта канцерогенов с эпителием слизистой оболочки мочевого пузыря.
Опухоли мочевого пузыря в 98% случаев исходят из эпителия и в 2% — из других тканей.
Большинство опухолей мочевого пузыря растет экзофитно, имеет папиллярную форму, не прорастает базальную мембрану, находится на ножке различной толщины.
Эндофитные опухоли — плотные, бугристые, прорастают всю толщу стенки вплоть до окружающей клетчатки; смешанные опухоли сохраняют папиллярную форму, прорастают все слои пузыря.
Гистологические формы опухоли мочевого пузыря многообразны: 1) переходно-клеточная папиллома; 2) переходно-клеточный высокодифференцированный рак; 3) переходно-клеточный умеренно дифференцированный рак; 4) анаплазированный рак; 5) плоскоклеточный рак; 6) аденокарцинома.
Рак мочевого пузыря распространяется по слизистой оболочке, в толще стенки и прорастает в соседние органы.
Метастазирование по лимфатическим и кровеносным путям наблюдается в поздних стадиях болезни: в регионарные лимфатические узлы таза, вдоль полой вены, в печень, легкие, почки, кости и другие органы.
Неэпителиальные опухоли мочевого пузыря (фибромиомы, гемангиомы, рабдомиомы, лейомиомы, невриномы) встречаются редко. Саркомы у лиц пожилого возраста не встречаются.
Клиническая картина, диагноз. Начальная симптоматика рака мочевого пузыря скудная. Наиболее характерным признаком является микрогематурия. Макрогематурия появляется внезапно на фоне полного благополучия. Моча напоминает по цвету мясные помои, в ней плавают бесформенные сгустки крови. Макрогематурия бывает однократной и многократной, может продолжаться несколько дней. Исчезает внезапно на неопределенное время, иногда на несколько лет. Гематурия бывает тотальной и терминальной. Терминальная гематурия характерна для опухолей шейки пузыря. Тампонада мочевого пузыря сгустком крови наблюдается редко.
Если опухоли сопутствует цистит, то возникают дизурия, поллакиурия. Опухоли шейки мочевого пузыря нарушают отток мочи, вызывают тенезмы, появляется остаточная моча, которая усиливает воспалительный процесс и болевые симптомы, моча становится мутной, зловонной.
Серьезным осложнением рака мочевого пузыря является сдавление опухолью предпузырного и пузырного отделов мочеточника. Нарушается отток мочи из почек, развивается уретерогидронефроз, присоединяется пиелонефрит, а при двустороннем нарушении оттока мочи из почек — хроническая почечная недостаточность.
Клиническая картина рака мочевого пузыря становится еще более разнообразной, когда присоединяются симптомы метастазов и местного распространения опухоли на соседние органы — кишечник, шейку матки, влагалище и т. д.
Диагноз основан на тщательно собранном анамнезе и урологическом исследовании. Осмотр и пальпация области мочевого пузыря малоинформативны. Стойкая микрогематурия и однократная макрогематурия — абсолютные показания к цистоскопии. В пузыре опухоль хорошо видна, можно определить ее размеры, форму и локализацию. Новообразование, как правило, располагается вблизи пузырного треугольника или около устьев мочеточников. Опухоли бывают одиночные и множественные. Во время цистоскопии по возможности выясняется степень прорастания опухоли в соседние ткани и органы. Сопутствующий цистит затрудняет эндоскопическую диагностику. Инстилляция пузыря в течение 7-10 дней уменьшает воспаление, в результате создается хорошая видимость для контрольной цистоскопии.
Положительные результаты цитологического исследования осадка мочи в сомнительных случаях делают диагностику опухоли пузыря более достоверной. Экскреторная урография выясняет влияние опухоли мочевого пузыря на уродинамику верхних мочевых путей и функцию почек.
Нисходящая цистограмма и восходящая уретероцистограмма уточняют размеры, локализацию, количество опухолей, а также выявляют сопутствующие изменения — дивертикулы аденомы, неконтрастные камни, прорастание в соседние органы и т. д. Глубина раковой инфильтрации стенки пузыря выясняется при помощи полицистографии. Сцинцнграфия, эхосканирование, ангиография, лимфография уточняют распространенность ракового процесса на соседние ткани и окружающие органы. Они малоинформативны в I и II стадиях болезни.
Лечение. Для лечения опухолей мочевого пузыря предложены эндоскопические операции (электрокоагуляция и криодеструкция) и оперативные вмешательства (резекция стенки, резекция стенки с уретероцистонеостомией, гемирезекция и экстирпация мочевого пузыря).
Пожилые пациенты старше 70 лет экстирпацию мочевого пузыря переносят плохо. Оперативные методы дополняются телегамматерапией и назначением цитостатиков (циклофосфан, хризомалин, тиофосфамид, дибунол). Комплексная терапия дает более стойкие отдаленные результаты. Больным пожилого возраста, а также лицам, у которых снижена функция почек, лучевая терапия и цитостатики противопоказаны. Телегамматерапия как самостоятельный метод применяется в иноперабельных случаях.
После своевременной операции по поводу рака мочевого пузыря 35-46% пациентов живут 5 лет, 22-27% больных — до 10 лет. Папилломы рецидивируют в 50-57%, рак — в 70-80% случаев. У пожилых пациентов рецидивы наблюдаются реже, чем у лиц в возрасте до 50 лет. Частые рецидивы болезни вызывают необходимость подвергать пациентов контрольным цистоскопиям: в 1-й год — 4 раза, на 2-м году — 2 раза, в последующем 1 раз в год.
6.5.3. Рак предстательной железы
Опухоль поражает мужчин после 50 лет, но чаще всего в возрасте 70-85 лет. Среди причин смерти от злокачественных образований у мужчин на рак предстательной железы приходится 5%.
Этиология рака предстательной железы окончательно не изучена. Однако многие экспериментальные исследования и клинические наблюдения связывают возникновение этого заболевания с нарушением метаболизма половых гормонов.
Опухоль развивается из ткани железы, размеры узелков достигают 6-10 см в диаметре и больше. Гистологические формы рака предстательной железы многообразны. Чаще всего встречается аденокарцинома; скиррозный, солидный и плоскоклеточный рак наблюдается редко.
Принято делить рак предстательной железы на 4 стадии по международной системе TNM: T1 — в железе одиночный узел; T2 — опухоль занимает половину железы; T3 — железа увеличена, деформирована; T4 — опухоль прорастает в окружающие ткани и органы; N1 — регионарные лимфатические метастазы; N0 — метастазов нет; NX — выяснить наличие метастазов в регионарные лимфатические узлы невозможно; M0 — метастазы не выявлены; M1 — метастазы в кости; M2 — отдаленные метастазы.
Клиническая картина, диагноз. Заболевание длительное время протекает бессимптомно, поэтому большое значение в своевременном выявлении рака предстательной железы принадлежит целенаправленному профилактическому пальцевому исследованию железы через прямую кишку.
В поздних стадиях наблюдается затрудненное мочеиспускание, тонкая, прерывистая струя мочи, неполное опорожнение мочевого пузыря. Присоединение цистита усиливает дизурию, появляются пиурия и гематурия. Вовлечение в процесс пузырных отделов мочеточников сопровождается уретерогидронефрозом, болями в поясничной области и симптомами хронической почечной недостаточности.
Рак предстательной железы метастазирует в кости газа, крестец, поясничный отдел позвоночника, шейку бедра. Метастазирование сопровождается появлением нарастающей боли, которую длительное время объясняют радикулитом или спондилоартрозом.
Дигностика начинается с изучения анамнеза и пальцевого исследования железы через прямую кишку. В начальных стадиях в железе определяется один или несколько узлов, которые не изменяют форму и величину железы. В стадиях T2-T3 железа плотная, увеличена, не имеет четких границ, поверхность ее бугристая.
В крови определяется повышенная СОЭ, в сыворотке крови — увеличение фермента кислой фосфатазы.
При цистоскопии обнаруживают деформацию шейки и прорастание опухоли с различной степенью вовлечения устьев мочеточников. Цитологическое исследование мочи в этих случаях выявляет атипичные клетки.
Пункционная биопсия — наиболее достоверный метод диагностики рака предстательной железы. Положительный результат исследования оценивается выше, чем отрицательный, потому что могут быть погрешности техники пункции железы.
Рентгенологическая, радиоизотопная диагностика и эхосканирование уточняют распространенность злокачественного роста в предстательной железе. На рентгенограмме позвоночника и костей таза можно выявить метастазы. Экскреторная урография выявляет отклонение уродинамики верхних мочевых путей и функции почки от нормы, по которым удается судить о степени прорастания опухолью пузырных отделов мочеточника.
Уретероцистография выявляет деформацию мочевого пузыря, шейки и простатической части уретры и так же, как эхосканирование указывает на местное распространение опухоли предстательной железы.
Лимфоаденография позволяет распознать метастазирование в регионарные лимфатические узлы.
У пожилых людей дифференциальная диагностика производится с аденомой предстательной железы. Решающее значение принадлежит пункционной биопсии.
Лечение. Рак предстательной железы лечат оперативным путем, гормонами и лучевой терапией. К оперативному лечению относится простатэктомия, нередко с резекцией мочевого пузыря и везикулоэктомией. Операция травматичная, лица пожилого и старческого возраста ее не переносят. Паллиативные операции (цистостомия, криодеструкция) применяются, когда наступает хроническая задержка мочи или имеется эстрогенная резистентность.
Гормональное лечение рака предстательной железы получило широкое распространение. Под влиянием гормонотерапии рассасываются опухоль и метастазы. За последние годы предложено много гормональных средств: синэстрол, диэтилстильбэстрол, эстрадурин, этинилэстрадиол, хонван, дифостильбен фосфэстрол, которые назначают по специальным схемам под постоянным врачебным контролем.
Гормонотерапия рака предстательной железы оказывает побочные действия на печень, миокард, сосуды сердца, стимулирует функцию молочных желез. Кроме того, со временем вырабатывается устойчивость опухоли к гормональным препаратам, а некоторые опухоли оказываются с самого начала резистентными к эстрогенотерапии. Телегамматерапия применяется у больных, у которых имеются опухоли, резистентные к гормонам, а операция противопоказана.
Прогноз у больных раком предстательной железы без лечения плохой. Они погибают в течение года. Гормонотерапия продлевает жизнь 50% больным до 3 лет, а 25%-до 5 лет. Лучшими результатами сопровождается комбинированное лечение в стадиях T1 — T2.
6.5.4. Аденома предстательной железы
Увеличение средней продолжительности жизни мужчин привело к более частому выявлению аденомы предстательной железы. Причина аденомы предстательной железы точно не установлена. Наиболее популярной является эндокринная теория, согласно которой во время климакса у мужчин неравномерно угасает половая функция, обусловленная дисфункцией яичек. Под влиянием роста периуретеральных желез изменяются величина и форма аденомы. Растет она неравномерно. Рост железы чаще происходит в сторону прямой кишки, в пузырь и под пузырь. Аденома удлиняет, деформирует предстательную часть уретры, приподнимает шейку мочевого пузыря, изменяет конфигурацию и положение внутреннего отверстия уретры. Мышца, изгоняющая мочу, вначале гипертрофируется, но по мере хронической задержки мочи растягивается, истончается. В пузыре возникает трабекулярность, дивертикулез или большие одиночные дивертикулы. Мочеточники расширяются, становятся извитыми; пиелоэктазия сменяется нефрэктазией и атрофией паренхимы почки.
Подпузырный рост аденомы не столько нарушает мочеиспускание, сколько сдавливает предпузырный отдел мочеточника. Поэтому изменения в верхних мочевых путях более выражены, чем в мочевом пузыре.
Клиническая картина, диагноз. Первая стадия аденомы предстательной железы характеризуется учащенным мочеиспусканием, особенно по ночам; позывы императивные, а само мочеиспускание несколько затруднено; струя мочи периодически вялая и тонкая. Общее состояние больного не нарушается, остаточная моча отсутствует, железа плотноэластической консистенции, не болезненная. Границы ее четкие, срединная борозда определяется. Слизистая оболочка прямой кишки над железой подвижная. Первая стадия длится 1-3 года.
Во второй стадии присоединяется цистит, прогрессирует дизурия, нарастает объем остаточной мочи, отмечается острая задержка мочи, мочеиспускание прерывистое, не приносит чувства облегчения. Струя мочи тонкая, вялая. Больные отмечают общую слабость, плохой сон, жажду, сухость во рту, отсутствие аппетита. Выпущенная моча мутная, с хлопьями. Железа увеличена, гладкоэластической консистенции, асимметричная, срединная борозда не выражена. Симптомы почечной недостаточности с умеренным количеством остаточной мочи и небольшой железой служат признаком подпузырного роста аденомы.
В третьей стадии наблюдаются парадоксальная ишурия, симптомы почечной недостаточности, которые не поддаются дезинтоксикационной терапии. В крови анемия, показатели креатинина и мочевины повышены. В моче лейкоцитурия, бактериурия и гематурия. Железа увеличена, болезненна, асимметрична, срединная борозда отсутствует.
Диагностика начинается с изучения анамнеза, исследования акта мочеиспускания и пальцевого исследования железы через прямую кишку. Дифференциальная диагностика производится с простатитом, раком, склерозом предстательной железы, нейрогенными расстройствами мочеиспускания и др.
Комплексное урологическое исследование — определение мочевины, креатинина, урофлоуметрического индекса, цистография, ренография и экскреторная урография — позволяет поставить диагноз аденомы предстательной железы и определить ее стадию. Пожилые люди страдают множественностью заболеваний, поэтому наряду с распознаванием основного заболевания ведутся поиски сопутствующих. Лишь после этого ставится окончательный диагноз, определяются показания к операции, выбирается метод обезболивания и назначается медикаментозная предоперационная подготовка.
Лечение. Современная медицина не знает лекарственных препаратов, которые надежно излечивают больных от аденомы предстательной железы. Основные методы лечения оперативные: аденомэктомия и трансуретральная резекция. Возраст не является противопоказанием к операции, если нет декомпенсированных сопутствующих заболеваний. После успешной аденомэктомии лучше поддаются лечению сердечно-сосудистые и легочные заболевания. Аденомэктомия производится в один этап в плановом или неотложном порядке. В последние годы широкое распространение получила трансуретральная резекция предстательной железы и криодеструкция в тех случаях, когда другие операции противопоказаны.
Прогноз при своевременной одномоментной аденомэктомии благоприятный. Операция в III стадии малоэффективна из-за атонии пузыря и плохой функции почек. В послеоперационном периоде через 3-6 мес иногда наблюдается рецидив задержки мочеиспускания. Мочеиспускание восстанавливается после удаления склерозированных остатков паренхимы предстательной железы.
РАК МОЧЕВОГО ПУЗЫРЯ И ПОЧКИ
На долю рака мочевого пузыря приходится 1,3-3,2% всех злокачественных новообразований. Это заболевание встречается преимущественно в возрасте старше 50 лет и приблизительно в 4 раза чаще у мужчин, чем у женщин.
Факторы, способствующие развитию рака мочевого пузыря:
- • влияние химических агентов, канцерогенов окружающей среды (дымы, выхлопные газы и др.);
- • курение;
- • застой мочи.
Наибольшее значение имеет влияние химических агентов, прежде всего канцерогенных аминосоединений. В частности, наблюдаются профессиональные заболевания у работников анилино-красочной промышленности. Развитие опухолей у них связывают с контактом с аминосоединени- ями ароматического ряда: а-нафтиламином, Р-нафтиламином, бензидином и 4-аминодефинилом. Избирательное поражение опухолями мочевого пузыря объясняется высокой концентрацией в моче канцерогенного вещества, длительное время контактирующего со слизистой оболочкой мочевого пузыря. Различные заболевания мочеполовой системы могут усугубить канцерогенное влияние химических агентов.
Опухоли могут поражать все отделы мочевого пузыря, но наиболее часто они локализуются на боковых и задней стенках органа. В подавляющем большинстве случаев опухоли мочевого пузыря имеют эпителиальное происхождение.
Следует отметить, что изначально доброкачественные эпителиальные опухоли мочевого пузыря — папилломы — по мере своего существования и развития приобретают злокачественный характер, т. е. являются предраковыми заболеваниями.
Стадии рака мочевого пузыря:
I. Опухоль поражает слизистую оболочку, инфильтрирует подслизистый слой и разрушает базальную мембрану мочевого пузыря. Прощупывается мягкая, свободно смещаемая опухоль.
II. Опухоль инфильтрирует поверхностный мышечный слой. Пальпа- торно определяют подвижное уплотнение стенки мочевого пузыря.
III. Опухоль инфильтрирует глубокий мышечный слой, прорастает детрузор. Прощупывается подвижное плотное или бугристое образование.
IV. Опухоль поражает всю стенку мочевого пузыря, околопузыр- ную клетчатку, прорастает в соседние органы. При прощупывании определяется фиксация опухоли к стенке малого таза или переход на предстательную железу, влагалище или брюшную стенку.
Рак длительное время остается локализованным в пределах мочевого пузыря, затем начинает метастазировать в окружающие ткани и на последней стадии — в близко расположенные лимфатические узлы, кости, печень, легкие. Метастатические формы рака мочевого пузыря представляют собой наиболее злокачественный вариант заболевания, характеризующийся короткой (не более одного года) продолжительностью жизни.
Основные клинические проявления рака мочевого пузыря — гематурия и дизурические расстройства. Характерна внезапно появляющаяся, безболевая, однократная или повторяющаяся гематурия, нередко в моче обнаруживаются бесформенные сгустки крови, которые могут вызывать задержку мочеиспускания. Дизурические расстройства (учащенное и болезненное мочеиспускание), мучительные тенезмы, недержание или, реже, задержка мочи обусловлены присоединением цистита, прорастанием опухолью стенки мочевого пузыря, сдавлением мочеточников. На фоне поражения мочеточников развиваются пиелонефрит, гидронефроз, появляются боли в поясничной области, повышается температура тела.
Диагностика. Врач назначает клинический анализ крови с подсчетом тромбоцитов и ретикулоцитов, определение концентрации креатинина, мочевины и электролитов в крови, общий анализ мочи, пробу Зимницко- го, посев мочи с подсчетом количества микроорганизмов и определением их чувствительности к антибиотикам, проведение реакции Грегерсена, а также цистоскопию с биопсией мочевого пузыря, внутривенную пиелографию, УЗИ органов брюшной полости и малого таза.
Сестринская помощь. При осмотре больного медицинская сестра может выявить бледно-серую окраску кожи, ее сухость, болезненность при поколачивании по пояснице. Глубокая бимануальная пальпация при опорожненном мочевом пузыре может дать представление о размере, консистенции и подвижности опухоли, но лишь на стадии прорастания опухоли в окружающую клетчатку и у худощавых пациентов.
Медицинская сестра информирует пациента об основных принципах диагностики и лечения заболевания, о целесообразности проведения и безопасности лабораторных и инструментальных исследований.
Медицинская сестра на основании анамнестических и клинических данных может заподозрить у пациента рак мочевого пузыря. В дальнейшем результаты лабораторных и, особенно, инструментальных (цистоскопия, гистологическая оценка биоптата и др.) исследований позволят врачу уточнить диагноз.
Принципы лечения. Выбор метода лечения рака мочевого пузыря зависит от общего состояния и возраста пациента, наличия сопутствующих заболеваний, локализации, глубины инфильтрации и метастазиро- вания опухоли и относится к сфере деятельности врача. Используют эн- довезикальную электрокоагуляцию, хирургическое лечение (трансуретральная резекция мочевого пузыря, радикальная цистэктомия с удалением регионарных лимфатических узлов), лучевую терапию и химиотерапию. Облучение применяют в пред- и послеоперационном периоде, а также как самостоятельный метод паллиативного лечения при неоперабельном раке мочевого пузыря. Его метастатические формы являются показанием к использованию химиотерапевтических препаратов (метотрексат, винбластин, доксорубицин, цисплатин). С целью иммунопрофилактики рецидива рака мочевого пузыря практикуют внутрипузырное введение вакцины БСЖ.
На долю рака почки приходится 1-2% всех опухолей. Это заболевание встречается обычно в возрасте 40-70 лет почти в 2 раза чаще у мужчин, чем у женщин, одинаково часто поражается правая и левая почки. Гистологически рак почки представляет собой почечно-клеточный рак (аденокарциному), исходящий из эпителия почечных канальцев.
Факторы риска развития рака почки:
- • травмы почки;
- • курение;
- • токсическое влияние химических веществ (нитрозосоединения, циклические углеводороды, асбест);
- • злоупотребление анальгетическими препаратами;
- • длительный гемодиализ при хронической почечной недостаточности;
- • заболевания, способствующие возникновению нефросклероза (мочекаменная болезнь, хронические пиелонефрит и гломеруло- нефрит, сахарный диабет и др.).
Стадии рака почки:
I. Опухоль имеет размер менее 7 см и не выходит за пределы фиброзной капсулы почки.
II. Опухоль имеет размер более 7 см и не выходит за пределы фиброзной капсулы почки.
III. Опухоль прорастает надпочечник или паранефральную клетчатку, инвазирует почечную и нижнюю полую вену. Возможны единичные метастазы в регионарные лимфатические узлы.
IV. Дополнительно к признакам, характерным для III стадии, — опухоль поражает несколько регионарных лимфатических узлов, ме- тастазирует в отдаленные органы (печень, легкие, кости, головной мозг, в противоположную почку и др.).
Клиническая картина опухоли почки складывается из местных (ренальных) и общих (экстраренальных) симптомов. К последним относятся развивающиеся на ранних стадиях заболевания ухудшение или отсутствие аппетита, похудение, повышение температуры тела, поражения кожи (дерматоз) и суставов, неврологические расстройства (нейромио- патия) на фоне общей слабости, повышенной утомляемости и сниженной физической активности.
Классические ренальные симптомы — гематурия, боль в поясничной области, пальпируемая опухоль— характерны для далеко зашедшего опухолевого процесса в почке. Тотальная безболевая гематурия с последующим возникновением боли в поясничной области и выделением червеобразных сгустков крови вначале появляется внезапно и с длительными интервалами, но по мере прогрессирования заболевания становится постоянной и сопровождается развитием гипохромной анемии. При прорастании опухоли в поясничное нервное сплетение боли в поясничной области приобретают невыносимый характер, иррадиируют в бедро и половые органы.
При объективном исследовании больного медицинская сестра может прощупать в подреберье плотную, большую, нередко неподвижную и бугристую опухоль (почку). При раке почки у мужчин можно обнаружить варикоцеле (варикозное расширение вен семенного канатика), причем мошонка на соответствующей стороне увеличена, в ней пальпаторно определяются узловато расширенные вены. Основными причинами формирования варикоцеле являются сдавление, прорастание опухолью или тромбоз яичковой вены.
Диагностика. Перечень лабораторных исследований при раке почки аналогичен таковому при раке мочевого пузыря, а список инструментальных исследований значительно больше за счет включения ценных в диагностическом плане при раке почки ангиографических методов (селективных артериографии и венографии почек и др.), компьютерной и магнитно-резонансной томографии почек.
Принципы лечения. Основным методом лечения рака почки является радикальная нефрэктомия, при которой почка удаляется вместе с околопочечной клетчаткой. При невозможности ее проведения прибегают к органосохраняющим операциям (резекция почки, удаление опухолевого узла).
К вспомогательным методам лечения относят лучевую терапию, химио- и иммунотерапию. Лучевое лечение нередко сочетают с хирургическим в до- и послеоперационном периодах, а также используют самостоятельно при неоперабельных формах рака почки с метастазами в кости и другие органы. Химиотерапию применяют, главным образом, при неоперабельных формах рака.
Контрольные обследования больных, оперированных по поводу рака почки, необходимо проводить не реже одного раза в 4 месяца в первые 3 года, каждые 6 месяцев — через 3-5 лет, далее — не реже одного раза в год.
Сестринская помощь. Общие принципы сестринской паллиативной помощи и ухода при онкологических заболеваниях, изложенные в разделе 2, приемлемы и в отношении больных раком мочевого пузыря и почки. Тактика (методика) сестринского ухода при этих заболеваниях во многом идентична таковой при раке предстательной железы (см. соответствующий подраздел).
Наиболее существенные и специфичные компоненты сестринской помощи больным при раке мочевого пузыря и почки:
- • помощь при дизурических расстройствах (преимущественно при раке мочевого пузыря);
- • купирование болевого синдрома;
- • лечение геморрагического и анемического синдромов;
- • раннее выявление и лечение инфекции мочевых путей (цистит, пиелонефрит);
- • помощь при симптомах (синдромах) хронической почечной недостаточности;
- • организация послеоперационного ухода за больным, обучение его приемам самоухода;
- • стимулирование разумной физической активности и предупреждение (лечение) пролежней.
Опухоли почек и мочевого пузыря
Опухоль паренхимы почек
Различают доброкачественные и злокачественные. Наиболее часто встречается почечно-клеточный рак (опухоль Гравитца, гипернефрома, гипернефроидный рак).
Клиническая картина
Симптомы рака делятся на почечные и внепочечные.
Почечные включают в себя:
1. Боль
2. Кровь в моче
3. Пальпируемое образование в подреберье.
Внепочечные симптомы включают в себя: повышение температуры тела, артериальную гипертензию, анемию, ускорение СОЭ, эритроцитоз, лейкоцитоз, варикоцеле, похудание, отсутствие аппетита, диспепсию, боль в суставах, гиперкальциемию.
Диагностика
Хирургическое вмешательство – единственный радикальный метод лечения рака почки (рак почки лечение) и верхних мочевых путей, которое может полностью устранить болезнь, в то время как на поздних стадиях заболевания происходит симптоматическое лечение, направленное на продление улучшения качества жизни. Выбор вида хирургического вмешательства зависит от многих факторов (размер опухоли, ее распространение за пределы почки, общее состояние пациента). В настоящее время во всем мире в основном стараются выполнять органосохраняющие операции, но только в том случае, если это возможно.
Малоинвазивные лапароскопические органосохраняющие и органоуносящие операции
Лапароскопия имеет высокую диагностическую и лечебную ценность у пациентов с заболеваниями мочеполовой системы. В современной урологии лапароскопия является, пожалуй, самым передовым методом диагностики и лечения ряда заболеваний. К числу ее положительных сторон нужно отнести: отсутствие послеоперационных рубцов, малая травматичность, быстрое восстановление после операции, отсутствие болезненных ощущений, отсутствие необходимости соблюдать строгий постельный режим, нормальное самочувствие и работоспособность восстанавливается очень быстро, соответственно короткие сроки пребывания пациента в стационаре (до 3 сут.).
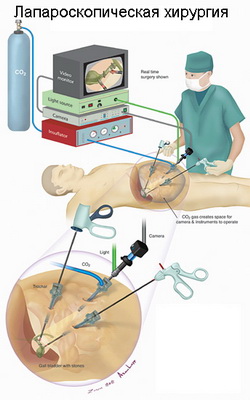
В настоящее время многие сложные онкологические и реконструктивные операции в урологии производят лапароскопическим методом. К ним относят лапароскопическую резекцию почки (органосохраняющая операция; удаление опухоли с частью почки) и лапароскопическую нефрэктомию (удаление почки вместе с опухолью). При наличии у хирурга достаточного опыта выполнение лапароскопической резекции почки является альтернативой удалению почки или открытой операции у определенной категории пациентов. Самое главное, что лапароскопическая резекция почки соответствует общепринятым принципам выполнения открытой онкологической операции.
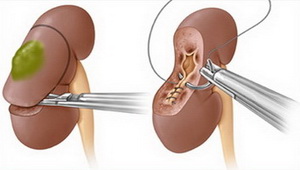
Лапароскопическая резекция почки (органосохраняющая операция; удаление опухоли с частью почки).
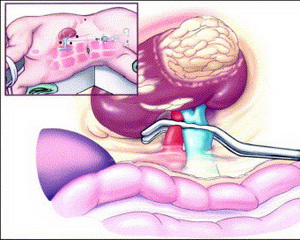
Лапароскопическая нефрэктомия (удаление почки вместе с опухолью).
Показания к проведению открытых оперативных вмешательств при опухоли почки (лечение рака почки) и верхних мочевых путей:
1. Большие опухоли почки (диаметром больше 7 см);
2. Распространение опухоли в сосуды;
3. Распространение опухоли в жировую клетчатку, которая окружает почку;
4. Поражение надпочечника;
5. Увеличение лимфатических узлов;
6. Противопоказания к проведению лапароскопической операции.
Опухоль лоханки почки и мочеточника
Выделяют доброкачественные (папиллому, ангиому) и злокачественные (папиллярный рак, плоскоклеточный рак, слизисто-железистый рак, саркому) опухоли. В основном встречаются злокачественные образования, которые представлены переходно-клеточным раком. Реже в 10% случаев встречается плоскоклеточный рак. Выявляется редко, чаще у мужчин 40-60 лет. Опухоли мочеточника встречаются в 1% всех опухолей почек и верхних мочевых путей.

Факторы, приводящие к образованию опухолей: контакт с анилиновыми красителями, прием аналгетиков, курение и т.д.
В 20% случаев протекает бессимптомно. У большинства же пациентов впервые возникает кровь в моче и боль в пояснице. Также может наблюдаться потеря массы тела, отсутствие аппетита, общая слабость. Диагностика основывается на УЗИ органов брюшной полости, компьютерной томографии, уретеропиелоскопии (эндоскопическое исследование мочеточника и лоханки изнутри специальным инструментом).
Лечение. Рак почки лечение.
Стандартными и общепризнанным методом лечения больных с локализованным раком верхних мочевых путей (чашечно-лоханочная система и мочеточник) является нефроуретерэктомия (удаление почки с мочеточником) с резекцией мочевого пузыря. Выбор этой операции основан на высоком риске распространения опухоли по мочеточнику ниже первичного очага. В настоящее время в большинстве случаев нефроуретерэктомию и резекцию мочевого пузыря выполняют из одного разреза или лапароскопическим способом, поскольку такой доступ на самом деле не повышает риск развития рецидивов и не ухудшает выживаемость больных. Удаление почки (рак почки лечение), мочеточника на всем протяжении и резекция мочевого пузыря позволяет предотвратить прогрессирование опухоли лоханки и мочеточника. Операции меньшего объема — иссечение опухоли эндоскопическим или открытым способом чаще всего приводят к рецидивированию опухоли и распространении процесса.
Опухоль мочевого пузыря
Доброкачественные опухоли встречаются значительно реже злокачественных. По строению они могут быть разделены на эпителиальные (папиллома, аденома) и неэпителиальные (фиброма, миома). К доброкачественным новообразованиям (опухоли мочевого пузыря) мочевого пузыря также относят эндометриоз, который составляет 3% всех его локализаций. Диагноз эпителиальных опухолей устанавливается на основании клинических проявлений, единственным из которых часто бывает гематурия. При цистоскопии выявляется расположенное на тонкой ножке, покрытое нежными тонкими ворсинами образование. Выявление папилломы нуждается в морфологическом подтверждении. Учитывая высокую склонность папилломы к рецидивированию и озлокачествлению, тактика лечения обычно оперативная — удаление опухоли эндоскопическим путем.
Рак мочевого пузыря — рак мочевого пузыря лечение
По данным ВОЗ, рак мочевого пузыря составляет 3% всех выявляемых злокачественных заболеваний и 70% всех новообразований мочевой системы. Факторы риска, с большой вероятностью вызывающие возникновение рака: работающие с анилиновыми красителями, шоферы, курильщики, хронические заболевания мочевого пузыря, гиперплазия предстательной железы, стриктура уретры и др.
Симптоматика
Одним из первых клинических проявлений бывает кровь в моче, которая может появиться однократно, а затем долгое время не беспокоить больного. По мере роста опухоли начинают присоединяться и другие симптомы, например расстройства мочеиспускания или боль над лоном.
Диагностика
Большое значение в диагностике рака мочевого пузыря имеет ультразвуковая диагностика, магнитно-резонансная или компьютерная томография, цистоскопия (эндоскопическое исследование мочевого пузыря через мочеиспускательный канал) с биопсией образования. Применяется также фотодинамическая диагностика (ФДД), которая позволяет стадировать процесс: хирургу видны самые мелкие поражения, которые возможно удалить полностью.
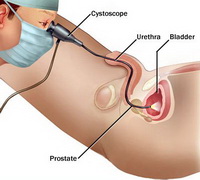
Основным методом лечения рака мочевого пузыря является хирургический (операция на опухоли мочевого пузыря), а выбор той или иной операции зависит от стадии опухолевого процесса. Золотым стандартом является применение трансуретральной электрорезекции мочевого пузыря с опухолью. Через мочеиспускательный канал без разрезов кожи вводится инструмент. Опухоль полностью удаляется в пределах здоровых тканей и отправляется на морфологическое исследование.
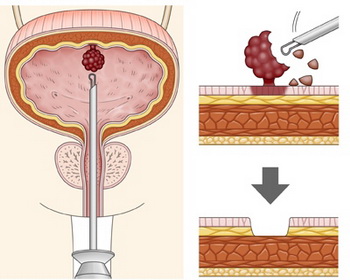
При наличии далеко зашедшего процесса применяется открытая или лапароскопическая резекция стенки мочевого пузыря с опухолью или цистэктомия – удаление мочевого пузыря. При удалении мочевого пузыря решается вопрос об отведении (деривации) мочи.
В настоящее время все варианты операций можно разделить на следующие группы:
Операция, после которой моча выделяется постоянно и больные нуждаются в мочеприемнике — уретерокутанеостомия.
Операции, при которых используется внутреннее отведение мочи — устья мочеточников открываются в кишечник.
Операции с созданием резервуара, из которого моча выделяется по желанию больного.
Консервативные методы лечения рака мочевого пузыря включают: лучевую терапию — дистанционное и контактное облучение, системную или местную внутрипузырную химиотерапию и местную иммунотерапию вакциной БЦЖ. Все эти методики могут применяться как до операции, так и после.
Источники: http://gelib.ru/books/item/f00/s00/z0000008/st034.shtml, http://studme.org/150121/meditsina/mochevogo_puzyrya_pochki, http://clinica-urology.ru/stati-i-publikatsii/opukhol-pochki-i-mochevogo-puzyrya/












































