Цистоскопия (цистоуретроскопия): показания, риски, ход процедуры
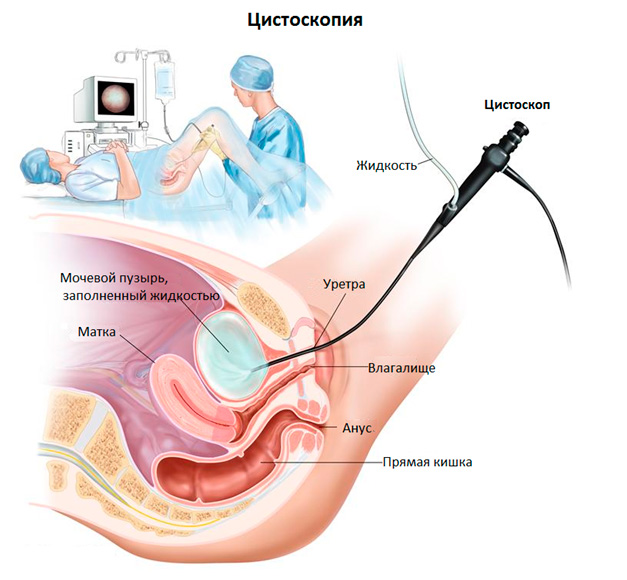
Цистоскопия – это диагностическая процедура, которая позволяет врачу непосредственно рассмотреть мочевые пути — мочевой пузырь, мочеиспускательный канал и отверстия в мочеточниках. Цистоскопия может помочь в выявлении таких проблем с мочевыводящими путями, как ранние признаки рака, инфекции, стриктуры (сужение) и кровотечение.
Длинная, гибкая, снабженная электрическим светом труба, называемая цистоскопом, вставляется в уретру (трубу, которая позволяет моче проходить через тело и выходить наружу) и продвигается в мочевой пузырь. В дополнение к возможности визуализации внутренней уретры и мочевого пузыря, цистоскоп позволяет врачу делать орошение, всасывание и открывает доступ к этим структурам для хирургических инструментов.
Также с помощью цистоскопа уролог может ввести в мочевой пузырь необходимые вещества. Во время цистоскопии врач может удалить часть ткани для дальнейшего исследования (биопсия) и, возможно, лечения любых проблем, которые могут быть обнаружены. Цистоскоп также может быть использован для того, чтобы ввести в мочевой пузырь физиологический раствор или дистиллированную воду.
Внутренние, здоровые мочевые пути — розовые и гладкие, с влажной слизистой оболочкой. Некоторые медицинские условия могут изменить внешний вид нижних мочевыводящих путей и вызвать в них кровотечение. Другие условия могут вызвать сужение мочеиспускательного канала, затрудняя движение мочи и очищение от нее мочевого пузыря. Кроме того, некоторые заболевания мочевого пузыря могут привести к изменению его размера, формы, положения и стабильности. Цистоскопия позволяет врачу исследовать эти структуры в мельчайших подробностях, фотографировать их и получать потом биопсию. Цистоскоп, в случае необходимости, может быть использован и для выполнения терапевтических процедур – таких, например, как удаление камней.
Другие связанные с цистоскопией процедуры, которые могут быть использованы для диагностики проблем мочевыводящих путей, включают: рентген почек, мочеточников и мочевого пузыря (иначе говоря, «куба»), компьютерную томографию (КТ) почек, цистометрию, цистографию, ретроградную цистографиию и пиелограмму (последовательные рентгенограммы мочевыводящих путей, которые делаются после введения в вену йодосодержащего вещества, не пропускающего рентгеновские лучи. Пиелограмма позволяет наблюдать функционирование почек, мочеточников и мочевого пузыря. С се помощью можно оценить, хорошо ли у человека функционируют почки, обнаружить присутствие камней в них или в мочеточниках, а также выявить любые другие аномалии мочевыводяших путей) — антеградную, внутривенную или ретроградную.
Как работает мочевыделительная система?
Организм получает питательные вещества из пищи и преобразовывает их в энергию. После того, как тело приняло нужную ему пищу, в кишечнике и крови остаются отходы.
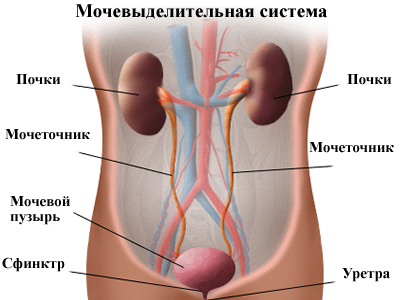 Мочевыделительная система сохраняет химические вещества – такие, как калий и натрий, а вода сохраняет в организме равновесие путем удаления отходов – мочевины — из крови. Мочевина образуется в организме, когда пищевые продукты, содержащие белки (мясо, птица, бобовые и некоторые овощи), расщепляются. Мочевина движется через кровь к почкам.
Мочевыделительная система сохраняет химические вещества – такие, как калий и натрий, а вода сохраняет в организме равновесие путем удаления отходов – мочевины — из крови. Мочевина образуется в организме, когда пищевые продукты, содержащие белки (мясо, птица, бобовые и некоторые овощи), расщепляются. Мочевина движется через кровь к почкам.
Функции частей мочевой системы:
— Почки. Это пара пурпурно-коричневых органов, расположенных ниже ребер по обе стороны от позвоночника. Их функция заключается в удалении жидких отходов из крови в виде мочи, поддержании стабильного баланса солей и других веществ в крови, а также в производстве эритропоэтина — гормона, участвующего в формировании красных кровяных клеток. Почки выводят мочевину из крови через крошечные элементы фильтрации, называемые «нефронами». Каждый нефрон состоит из шара, формирующегося из клубка малых кровеносных капилляров, небольшой трубки и почечных канальцев. Мочевина вместе с водой и другими отходными веществами формирует мочу, проходящую через нефроны вниз, по почечным канальцам, и наружу;
— Два мочеточника. Мочеточники – это узкие трубки, которые транспортируют мочу от почек к мочевому пузырю. Мышцы стенок мочеточников беспрерывно сокращаются и расслабляются, заставляя мочу передвигаться от почек. Если моча создает резервные копии или не проходит, а долго стоит, то может развиться почечная инфекция. Через каждые 10-15 секунд небольшое количество мочи опорожняется из мочеточников в мочевой пузырь;
— Мочевой пузырь. Это треугольный, полый орган, расположенный в нижней части живота. Он окутан связками, которые прикрепляются к другим органам и костям таза. Стенки мочевого пузыря расслабляются и расширяются, сохраняя мочу, а затем сокращаются и уплотняются, выталкивая мочу наружу через мочеиспускательный канал. Здоровый мочевой пузырь взрослого человека может сохранять до двух чашек мочи в течение нескольких часов;
— Две мышцы сфинктера. Эти круглые мышцы препятствуют беспрерывному оттоку мочи (недержанию мочи), закрываясь, как резиновая лента, вокруг отверстия мочевого пузыря;
— Нервы мочевого пузыря. Нервы сигнализируют человеку, когда пришло время помочиться (опорожнить мочевой пузырь);
— Уретра. Это трубка, посредством которой моча выводится из организма.
Показания для проведения цистоскопии
— Цистоскопия может быть рекомендована в случаях, когда подозреваются расстройства мочевыводящих путей. Мочевыводящие пути могут иметь структурные проблемы, которые могут привести к блокированию потока мочи или же к ее обратному потоку. При отсутствии лечения структурные проблемы могут привести к потенциально серьезным осложнениям.
— Цистоскопия также может быть выполнена после гинекологических хирургических процедур вокруг мочевого пузыря – в целях проверки правильности расположения швов и поддерживающих устройств.
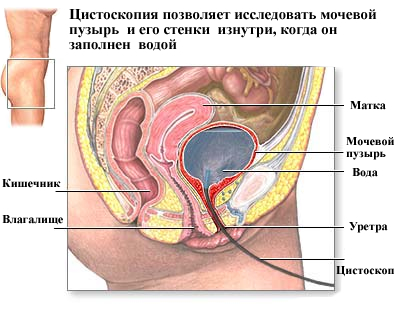 Некоторые медицинские состояния в мочевых путях включают:
Некоторые медицинские состояния в мочевых путях включают:
— рак (злокачественные опухоли) предстательной железы (простаты) или мочевого пузыря;
— полипы. Это разрастание нормальных тканей или новые образования (как правило, доброкачественные), которые простираются от слизистой оболочки или дивертикулов — пакетов, которые образуются, когда слизистая оболочка проталкивает мышечную мембрану;
— камни в мочевом пузыре. Это кристаллы кальция, которые могут привести к инфекции, воспалению и кровотечение мочевыводящих путей или другим закупоркам мочевых путей;
— доброкачественная гипертрофия (увеличение размеров), или гиперплазия, или аденома предстательной железы. Обычно она возникает у мужчин старше 50 лет. Расширение простаты мешает нормальному прохождению мочи из мочевого пузыря. Если ее не лечить, увеличение простаты может полностью мешать мочевому пузырю опорожняться;
— частые инфекции мочевых путей (ИМП);
— кровь в моче;
— недержание мочи, вынужденный выпуск мочи из мочевого пузыря;
— болезненное мочеиспускание;
— врожденные аномалии развития мочевыводящих путей. Аномалии мочевого тракта, возникшие еще при рождении человека, могут привести к обратному потоку мочи или проблемам с почками;
— травматическое повреждение мочевыводящих путей;
— могут быть и другие причины для рекомендации пациенту врачом цистоскопии.
Риски и осложнения, связанные с цистоскопией
Как и в любой инвазивной процедуре, и при цистоскопии могут возникнуть осложнения. Эти осложнения включают:
— инфекции;
— кровотечение;
— задержка мочи;
— перфорация (прорыв за нормальные пределы) мочевого пузыря.
Могут быть и другие риски в зависимости от состояния здоровья пациента. Пациенту(ке) необходимо обсуждать любые свои проблемы с врачом перед процедурой.
Инфекции мочевыводящих путей могут помешать проведению цистоскопии.
Перед цистоскопией
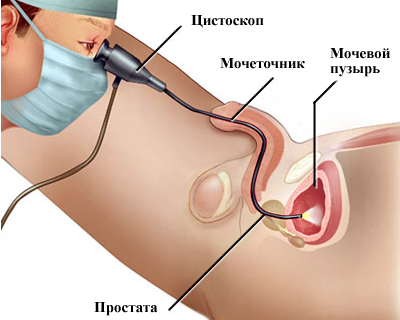 — Врач должен объяснить пациенту суть процедуры и предложить ему возможность задать любые вопросы о процедуре.
— Врач должен объяснить пациенту суть процедуры и предложить ему возможность задать любые вопросы о процедуре.
— Пациента(ку) попросят подписать форму согласия, которая дает разрешение врачу провести тест. Пациент(ка) должен внимательно прочитать форму и задавать вопросы, если что-то не понятно.
— Тип голодания, который потребуется до процедуры, будет зависеть от типа анестезии, которая должна быть использована. Врач должен дать пациенту(ке) конкретные инструкции о том, как вести себя во время процедуры.
— Если пациентка беременна или подозревает беременность, она должны сообщить об этом своему врачу.
— Пациент(ка) должен сообщить врачу, если он чувствителен к аллергии на какие-либо лекарства, а также латекс, йод, ленты и анестетики (местные и общие).
— Пациент(ка) должен сообщить врачу обо всех лекарствах (предписанных и безрецептурных) и растительных добавках, которые он в данный период принимает.
— Пациент(ка) должен(на) сообщить своему врачу, если у него есть история нарушений свертываемости крови или если он принимает антикоагулянты для разжижения крови — Аспирин или другие лекарства, которые влияют на свертываемость крови. Для пациента может быть необходимо прекратить прием этих лекарств до процедуры.
— Если используется местная анестезия, то во время процедуры пациент(ка) будет бодрствовать, но до процедуры ему может быть дано успокоительное.
— Если пациент(ка) подозревает, что у него есть инфекция мочевыводящих путей, он(а) должен(на) уведомить об этом своего врача, так как это может быть противопоказанием для цистоскопии. Врач может потребовать, чтобы перед процедурой образцы мочи были проверены на инфекции.
— В зависимости от состояния здоровья пациента(ки), могут потребоваться и другие виды специальной подготовки к процедуре.
Во время цистоскопии
Цистоскопия может быть выполнена в амбулаторных условиях или как часть пребывания пациента(ки) в больнице.
Как правило, цистоскопия проходит следующим образом:
— Пациенту(ке) предлагается снять одежду, украшения или другие предметы, которые могут помешать процедуре. Для процедуры обычно предоставляют специальный халат.
— В руку пациента может быть вставлен внутривенный катетер.
— Пациент(ка) может получить седативные средства или анестезию, в зависимости от конкретной ситуации и места обследования. Если пациенту дается седативное лекарство или анестетик, то во время процедуры будет постоянно контролироваться его состояние — частота сердечных сокращений, артериальное давление, дыхание и уровень кислорода в крови.
— В некоторых случаях специальный синий краситель может быть предоставлен пациенту(ке) за 10-15 минут перед процедурой. За это время краситель идет в почки, где он смешивается с мочой. Окрашенная в синий цвет моча помогает врачу проверить мочевой пузырь на предмет засорения.
— Пациента(ку) кладут на смотровой стол на спину, колени раздвинуты. Ноги будут помещены в стремена.
— Гель-анестетик вставляется в мочеиспускательный канал с помощью специального катетера. Это может быть слегка неудобно, пока данная область не онемеет.
— Когда уретра немеет, и анестезия действует уже в полную силу, врач вставляет цистоскоп в мочеиспускательный канал. Во время введения цистоскопа пациент(ка) может испытывать некоторый дискомфорт.
— В то время как цистоскоп проходит через мочеиспускательный канал, врач проверяет слизистую оболочку мочевых путей на предмет отклонений или препятствий. Цистоскоп будет продвигаться до тех пор, пока не достигнет мочевого пузыря.
— Как только цистоскоп введен в мочевой пузырь, врач может влить туда стерильную воду или физиологический раствор, чтобы расширить мочевой пузырь для лучшей визуализации. Пока мочевой пузырь наполняется, у пациента(ки) могут быть позывы к мочеиспусканию или чувство легкого дискомфорта.
— Врач осмотрит весь мочевой пузырь на предмет отсутствия дефектов. Небольшое устройство может быть пропущено через цистоскоп для сбора образца ткани для биопсии. Из мочевого пузыря может быть получена моча.
— После завершения процедуры цистоскоп аккуратно удаляется из мочевых путей.

Статьи по теме:
После цистоскопии
— После процедуры пациент(ка) может быть принят в послеоперационную палату для наблюдения, если при цистоскопии были использованы анестезия или седация (современная техника анестезии, позволяющая комфортно перенести большинство неприятных медицинских процедур, ранее выполняемых без обезболивания. Это сноподобное состояние спокойствия, умиротворенности и невозмутимости, которое вызывается при помощи лекарств, используемых обычно для проведения общей анестезии. Седация помогает пациенту физически и эмоционально расслабиться во время проведения медицинского исследования и процедур, которые могут быть неприятны или болезненны). Процесс восстановления будет варьироваться в зависимости от типа примененной седации. Как только кровяное давление, пульс и дыхание пациента становятся стабильными, пациент(ка) попадает в больничную палату или его (ее) выписывают домой. Цистоскопия обычно делается в амбулаторных условиях.
— Пациент(ка) может возобновить свою обычную диету и деятельность, если врач ему позволяет.
— Пациент(ка) должен(на) пить больше жидкости, которая разбавляет мочу и снижает мочевой дискомфорт. Некоторое жжение при мочеиспускании в первые дни после процедуры нормально, но с течением времени оно должно уменьшиться. Могут быть рекомендованы теплые сидячие ванны, чтобы помочь облегчить мочевой дискомфорт.
— Спустя определенный период времени после процедуры можно заметить в моче кровь. Количество крови постепенно уменьшается в течение одного-двух дней.
— В случае болезненности или дискомфорта рекомендуется принять обезболивающее средство в соответствии с рекомендациями врача (причем, нужно учитывать, что Аспирин и некоторые другие обезболивающие могут увеличить вероятность кровотечений).
Врач может дать пациенту дополнительные рекомендации после процедуры, в зависимости от его конкретной ситуации.
Цистоскопия
Цистоскопия – эндоскопический вид диагностики, применяемый для исследования внутренней поверхности мочевого пузыря. Метод является инвазивным, так как сопровождается проникновением специальной оптической системы (цистоскопа) в полость мочевого пузыря через уретру (мочеиспускательный канал).
По мере продвижения цистоскопа в пузырь также производится осмотр слизистых оболочек самой уретры (уретроскопия).
Цистоскопия позволяет детально рассмотреть и оценить состояние внутренних покровов мочеиспускательного канала и мочевого пузыря, выявить возможные патологии и определиться с дальнейшей лечебной тактикой.
В сравнении с привычным рентгенологическим или ультразвуковым исследованием цистоскопия является наиболее информативным диагностическим методом.
Инструменты для цистоскопии
Цистоскоп – это отдельный вид эндоскопического инструментария, который представляет собой длинную трубку, оснащенную осветительной системой. Через внутренний канал цистоскопа в мочевой пузырь подают специальную жидкость для орошения слизистых оболочек и вводят дополнительные инструменты для выполнения различных медицинских манипуляций, например, щипцы для отбора биоматериала на гистологию, диатермоэлектроды для удаления полипов, катетеры для установки их в мочеточники и т. д.
В урологической практике применяю 2 вида цистоскопов – гибкий и стандартный негнущийся (жесткий). Посредством жесткого цистоскопа врач осматривает полость мочевого пузыря через оптическую систему (глазом), а гибкий цистоскоп имеет на своем конце закрепленную видеокамеру, поэтому изображение выводится на монитор компьютера. Выбор того или иного вида инструмента зависит от цели исследования.
Показания к цистоскопии
Какой врач и для чего назначает цистоскопию
Цистоскопию мочевого пузыря назначает врач-уролог для диагностики следующих состояний:
- хронический цистит с часто повторяющимися обострениями (рецидивами);
- подозрение на мочекаменную болезнь;
- нарушения мочеиспускания, не диагностирующиеся другими способами;
- недержание мочи;
- примесь крови в моче;
- выявление в анализе мочи нетипичных клеток;
- длительные боли в области малого таза;
- повышенная активность мочевого пузыря;
- подозрение на интерстициальный (неинфекционный) цистит.
Кроме того, цистоскопия мочевого пузыря проводится для уточнения результатов стандартных методов исследования (УЗИ, рентген, КТ) при подозрении на онкологический процесс в мочевыводящих путях.
Роль цистоскопии в лечении урологических заболеваний
С помощью цистоскопии выполняется ряд лечебных манипуляций:
- остановка кровотечений;
- удаление доброкачественных и злокачественных новообразований мочевого пузыря;
- проведение щипковой биопсии;
- дробление и удаление камней;
- постановка мочеточниковых катетеров;
- рассечение стриктуры (сужения внутреннего просвета) уретры или устья мочеточника;
- удаление обструкций в мочевом пузыре.
Противопоказания
К противопоказаниям для обследования мочевого пузыря цистоскопом относятся:
- острое воспаление слизистых оболочек мочеиспускательного канала;
- обострение хронических заболеваний простаты, яичек и уретры;
- инфекционные процессы в организме, сопровождающиеся высокой лихорадкой и интоксикацией;
- свежие повреждения мочеиспускательного канала;
- кровотечения с неясной этиологией (причиной);
- нарушение проходимости уретры.
Подготовка к цистоскопии
Перед обследованием врач проводит с пациентом разъяснительную беседу, в ходе которой раскрывается суть процедуры и особенности подготовки к ней.
Возможно, потребуется отказаться на какое-то время от приема некоторых лекарственных средств: обезболивающих и нестероидных противовоспалительных препаратов, аспирина и антикоагулянтов, инсулина;
Некоторые специалисты рекомендуют накануне обследования (вечером около 22.00) принять антибактериальный препарат монурал с целью профилактики воспалительных и инфекционных осложнений после цистоскопии;
Если процедура цистоскопии будет выполняться под общим наркозом, то с утра нельзя ничего кушать. Отдельные виды местного обезболивания также требуют соблюдения этого условия;
Анализы для цистоскопии:
- общий анализ мочи;
- биохимический анализ мочи;
- кровь на свертываемость.
Их необходимо сдать за несколько дней до исследования.
Непосредственно перед процедурой обязательно провести гигиеническое обмывание наружных половых органов, а при наличии обильного волосяного покрова – сбрить его во избежание попадания отдельных волосков в мочеиспускательный канал вместе с цистоскопом.
Проведение цистоскопии
Длительность цистоскопии зависит от заболевания, типа цистоскопа и квалификации врача и может составлять от 5-10 до 45-60 минут. Выполняется процедура как в амбулаторных, так и в стационарных условиях.
И лечебные манипуляции, и диагностические анализы в ходе цистоскопии проводятся в специальном кресле, напоминающем гинекологическое: больной лежит на спине с приподнятыми и согнутыми в коленях ногами. Для удобства ноги пациента фиксируются на специальных опорах.
На заметку: для устранения болевых ощущений во время процедуры больному делают обезболивание. Это может быть местный анестетик в виде раствора или геля, который вводится непосредственно в уретру, спинальный или общий наркоз.
Выбор способа анестезии определяется целью процедуры (обследование или лечение) и индивидуальными особенностями организма человека.
Предварительно наружные половые органы пациента обрабатываются антисептиком, а трубка цистоскопа смазывается стерильным глицерином, который не нарушает прозрачность оптических сред. Сразу же после введения прибора в мочевой пузырь производится удаление из него остаточной мочи, а затем – тщательное промывание пузыря теплым фурацилином.
Для оценки вместимости мочевого пузыря его наполняют прозрачным раствором до тех пор, пока пациент не ощутит позыв к мочеиспусканию (среднее количество раствора 200мл).
Далее врач приступает к изучению полости мочевого пузыря. Исследование начинается с передней стенки, затем переходит на левую боковую, заднюю и правую боковую поверхности.
Отдельное внимание уделяется изучению треугольника Льето (область дна мочевого пузыря). Именно на этом участке чаще всего локализуются различные патологии. Также пристально рассматриваются устья мочеточников (месторасположение, количество, форма, симметричность).
После удаления цистоскопа, если применялась местная анестезия, пациент может сразу же идти домой. Если обследование проводилось под спинальным или общим наркозом, то на какое-то время больной остается в стационаре под наблюдением медработников.
Особенности проведения цистоскопии у мужчин и женщин
Цистоскопия у женщин
У женщин короткая уретра, поэтому для диагностической цистоскопии обычно применяется анестезия местная. При выполнении лечебных манипуляций, требующих больше времени, чем простой осмотр, используется регионарный (спинальный) или общий наркоз.
Цистоскопия у мужчин
У мужчин мочеиспускательный канал намного длиннее, и ощущения при введении цистоскопа болезненнее. Поэтому пациентам мужского пола дают общий или спинальный наркоз (независимо от цели исследования), а во время продвижения прибора по уретре с целью ее выпрямления половой член сначала поднимают, а потом приопускают. Такая техника позволяет избежать механических повреждений слизистой мочеиспускательного канала.
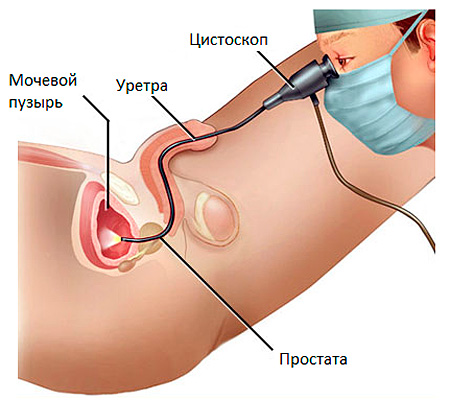
Хромоцистоскопия
Для получения информации о функциональности почек диагностическую цистоскопию у взрослых часто совмещают с другой процедурой – хромоцистоскопией.
Для этого исследования требуется предварительное внутривенное введение контрастного вещества, после чего врач оценивает из какого мочеточника, через какое время и с какой скоростью будет выделяться окрашенная моча.
Если появление мочи с красителем фиксируется через 3-5 минут после введения контраста в вену, то это норма. При задержке выделения до 10 минут диагностируется нарушение функции почек.
Цистоскопия у детей
Обследование детей выполняется по той же схеме, что и у взрослых. Но для детей используются специальные детские цистоскопы, диаметр которых подбирается индивидуально в соответствии с возрастом ребенка и анатомическими особенностями его уретры. В современной урологии разработаны даже цистоскопы для новорожденных малышей.
Совсем маленьким детям и слишком активным ребятам постарше процедура выполняется под общим наркозом. В других случаях используется местная анестезия.
Родителям на проведение исследования своего ребенка потребуется дать письменное согласие.
Побочные эффекты и осложнения цистоскопии
Кровь в моче после цистоскопии может наблюдаться в течение 1-2 дней. Это норма. Кроме того, жжение в уретре и болезненность при мочеиспускании также могут ощущаться несколько дней. Со временем эти симптомы исчезнут самостоятельно.
Относительно часто пациенты могут жаловаться на развитие цистита после проведения цистоскопии. Однако занос инфекции во время процедуры и последующее за этим воспаление мочевого пузыря — не всегда вина врачей. Обычно это происходит вследствие недостаточной чистоты наружных половых органов пациента.
Прокол (перфорация) мочевого пузыря может произойти в результате действий неопытного доктора, например, при отборе гистологического материала врач не рассчитал длину иглы и случайно проколол стенку мочевого пузыря.
В этом случае наблюдаются сильные боли после цистоскопии, не проходящие в течение длительного времени, уменьшение количества выделяемой мочи, примесь крови в ней, повышение температуры тела, озноб. В такой ситуации больному требуется срочная хирургическая помощь.
Если же у пациента нет никаких негативных симптомов после цистоскопии, то он в самые кратчайшие сроки возвращается к привычному для себя ритму жизни.
Одним из самых серьезных осложнений цистоскопии считается повреждение мочеиспускательного канала, в результате которого формируется ложный ход. В этом случае пациенту устанавливается цистостома – система для отведения мочи помимо уретры. Через прокол брюшной стенки в надлобковой области в мочевой пузырь вводится тонкая трубочка (катетер), по которой моча отходит в прикрепленную емкость. После проведенного квалифицированного лечения процесс нормального мочеиспускания восстанавливается, и цистостома удаляется.
Где делают цистоскопию
Цистоскопия – это очень информативная, но технически сложная процедура. Поэтому и назначается она часто, и проводится только опытными и квалифицированными врачами-урологами. Пройти обследование можно как в государственных лечебных учреждениях (поликлинических и стационарных), так и в профильных (урологических) частных клиниках.
Воспаление уретры и мочевого пузыря
Уретрит и цистит являются распространенными патологиями мочевыделительной системы. Не зря речь пойдёт о двух заболеваниях одновременно, поскольку они имеют очень похожую симптоматику, но причины их возникновения и лечение существенно разнятся.
Возможны случаи, когда у пациента наблюдается одновременно уретрит и воспаление мочевого пузыря. Они могут быть следствием друг друга. Возникают у людей независимо от пола и возраста.
Очень часто уретрит путают с циститом и наоборот. Иногда в заключении больного ставится диагноз воспаление мочевого пузыря, не уточняя, какая у него этиология. А разница все-таки существенная, они имеют разные места локализации и возникают под воздействием абсолютно различных факторов.

При уретрите происходит воспалительный процесс в мочеиспускательном канале. Если быть точнее, воспалительный процесс захватывает слизистую стенку уретры. Чаще всего это происходит из-за проникновения вредоносных бактерий: стафилококков, кишечной палочки и прочих. Воспаление может носить также и неинфекционный характер, когда его причиной становятся травмы мочевыводящего канала.
Чаще всего за медицинской помощью с уретритом обращаются мужчины, женщины могут даже не уделить особое внимание этой симптоматике.

Цистит, в свою очередь, протекает воспалительным процессом непосредственно в самом мочевом пузыре. Причиной этому становится попадание в орган болезнетворной инфекции. Если сравнивать цистит и уретрит у женщин, то наличие первого у них диагностируется намного чаще, чем у мужчин. Уретрит же поражает и женскую и мужскую половину человечества с одинаковой интенсивностью. Цистит у мужчин и женщин далеко не всегда появляется при уретрите, в то время, как при воспалении уретры, шансы на возникновение цистита значительно увеличиваются.
Симптоматика цистита у женщин может протекать достаточно остро, а вот симптомы уретрита больше беспокоят мужскую половину человечества.
Основные причины возникновения заболеваний
Пусковым механизмом для уретрита являются такие причины:
- мочекаменная болезнь, точнее, камушки, которые выходят через канал, повреждая слизистую органа и провоцируя воспаление;
- такие медицинские манипуляции, как катетеризация или цистоскопия может повредить уретру;
- причиной может стать венозный застой, сосредоточенный в малом тазу;
- наличие инфекций в половых органах;
- злокачественные образования.

Цистит чаще всего вызывают бактерии, которые передаются преимущественно половым путем, при несоблюдении интимной гигиены. Важно отметить, что нижнее бельё также может стать виновником проникновения патогенных бактерий.
Причиной цистита часто является аллергическая реакция на средства косметического или гигиенического пользования. Вызвать характерные признаки могут:
- дезодорирующие средства, предназначенные для интимной гигиены;
- мыло;
- туалетная бумага;
- стиральный порошок или ополаскиватель.

В зрелом возрасте причиной цистита может стать недостаточное опорожнение мочевого пузыря. Такие люди могут страдать слишком редким или, наоборот, слишком частым мочеиспусканием, что также ведёт к воспалительным процессам.
Несвоевременное опорожнение чревато тем, что в застоявшейся моче начинают появляться патогенные микроорганизмы, которые располагаются на стенке органа, вызывая тем самым воспаление.

Уретрит – симптомы, диагностика и лечение
Для уретрита характерны такие распространенные симптомы:
- ощущение зуда и жжения во время мочеиспускания;
- болевые ощущения внизу живота;
- мочеиспускание становится затруднительным;
- из половых органов могут наблюдаться отхождения слизи или кровянистых прожилок.

Если уретрит перешел в хроническое течение, симптоматика может уменьшаться или полностью исчезать, периодически появляясь лишь после переохлаждения или полового акта.
При обращении больного с характеризующейся симптоматикой, специалист первым делом проводит осмотр. Во время патологии, как правило, в области наружного отверстия уретры наблюдается характерное покраснение. Часто на поверхности половых органов присутствуют выделения слизистого или гнойного характера.
Параллельно у мужчин проводится пальцевое обследование простаты, а у женщин осматривается влагалище и берётся мазок для цитологического исследования.
Для подтверждения диагноза применяют такие методы:
- общий анализ мочи (ОАМ) для оценки цвета, возможных патологических примесей, выявления белка, лейкоцитов и микроорганизмов;
- общий анализ крови (ОАК), который показывает рост СОЭ и повышение лейкоцитов;
- микроскопическое и бактериологическое обследование мазков из уретры;
- рентгенологическое обследование;
- УЗИ всех органов малого таза.

Поскольку уретрит имеет инфекционный характер, его лечение осуществляется в большинстве случаев антибактериальными препаратами. Это могут быть антисептические растворы, вагинальные свечи или таблетки для приёма внутрь.
Лечение занимает уретрита около 10 дней. Кроме лекарственных средств, пациенту назначаются общие рекомендации:
- исключить жирную, кислую и острую пищу;
- пить не менее 1,5 л жидкости в день;
- исключить переохлаждения;
- на момент лечения отказаться от интимной близости;
- соблюдать правила интимной гигиены.

Следует акцентировать внимание на том, что длительное течение уретрита может повлечь серьёзные последствия. Без адекватного лечения, на его фоне могут возникать более серьёзные патологии, такие, как воспаления половых органов, простатит, цистит и прочие.
Последствием уретрита у женщин может стать бесплодие.
Симптомы, диагностика и лечение цистита
Цистит имеет следующие признаки:
- болевые ощущения внизу живота;
- рези, которые усиливаются в конце мочеиспускания;
- постоянные позывы к мочеиспусканию, моча при этом становится мутноватой и с неприятным запахом, а также в ней могут наблюдаться примеси крови или гноя;
- после мочеиспускания не наступает удовлетворенность, ощущение, что мочевой пузырь не опорожнился до конца;
- когда воспалительный процесс захватывает почки, больные отмечают озноб и повышение температуры.

В некоторых случаях цистит может не иметь ярко выраженных симптомов, лишь периодически проявляясь дискомфортом внизу живота. Это говорит о скрытом течении болезни.
Для постановки диагноза применяют:
- ОАМ;
- ОАК;
- бактериологическое исследование мочи для определения чувствительности к антибиотикам;
- метод Нечипоренко – для выявления количества лейкоцитов, цилиндров и эритроцитов в моче;
- УЗИ мочевого пузыря и почек;
- в некоторых клинических случаях прибегают к рентгенологическому обследованию.

Основная цель терапии цистита у женщин и мужчин – санация инфекционного очага:
- лечить недуг чаще всего приходится с помощью антибиотиков, противогрибковых препаратов и противовирусных средств;
- для снижения боли применяют нестероидные противовоспалительные средства, а также спазмолитики;
- количество выпитой жидкости в день должно составлять не менее 2,5 л;

- исключение острой пищи и алкоголя;
- в лечении острого и хронического течения цистита немаловажную роль играет правильный гигиенический уход, а именно частая смена нижнего белья, подмывания после акта дефекации и спринцевание;
- в составе комплексного лечения цистита применяются также растительные уроантисептики, которые имеют мочегонный эффект: Фитолизин, Канефрон, Уриклар и прочие. А также хорошо зарекомендовали себя мочегонные травы.

Лечение цистита и уретрита проводится еще и с помощью вспомогательного метода иммунной терапии, например, использование препарата Уроваксом.
Источники: http://www.f-med.ru/urology/Cystoscopy_women.php, http://www.diagnos.ru/procedures/manipulation/cistoskopija-pokazanija_i_provedenie, http://www.omolochnice.ru/lechenie/uretrita-i-tsistita.html












































