УЗИ простаты (предстательной железы)
УЗИ простаты – методика исследования предстательной железы посредством ультразвуковых волн. Процедура позволяет выявить различные заболевания и патологии половой железы и близко расположенных к ней органов мочеполовой системы.
Ультразвуковое обследование простаты бывает трансабдоминальным и трансректальным, различаются методы между собой местом расположения датчика. Первый вариант используется редко, так как датчик размещается внизу живота, а сквозь стенки ультразвук проходит хуже и соответственно качество изображения простаты будет низким.
Для более точной диагностики урологи рекомендуют своим пациентам проходить трансректальное УЗИ, сокращенно ТРУЗИ. При таком обследовании датчик вводят внутрь прямой кишки. Прохождению сигнала ничто не мешает, поэтому и результаты более достоверны. С помощью ТРУЗИ можно исследовать семенные пузырьки и отдельные участки простаты.

Показания к назначению УЗИ простаты
Хронические мужские болезни лечить долго и дорого, поэтому ТРУЗИ рекомендуют проходить в профилактических целях мужчинам от 40 лет. Это позволить выявить возможные патологические изменения предстательной железы и других органов на этапе раннего развития недуга.
УЗИ предстательной железы показано в таких ситуациях:
- Снижение потенции
- Жжение в уретре.
- Ощущение дискомфорта в промежности.
- Боль при мочеиспускании.
- Проблемы с зачатием.
- Выделения различного характера в моче.
- Быстрое семяизвержение.
- Боль в тазу.
- Плохие анализы спермограммы, крови или мочи.
- Наличие инфекций.
- Длительные ночные эрекции.
В списке приведена малая часть симптомов. Не стоит ждать, пока недуг как-то себя проявит, лучше блокировать его на начальных стадиях.
Что исследуется при УЗИ простаты
Во время ТРУЗИ доктор исследует размеры, однородность, плотность, а также структуру предстательной железы. Обязательно осматривается простата на наличие образований и аномалий. Анализируется работа семявыбрасывающих протоков.
Нормальные размеры органа взрослого мужчины: вес до 27 граммов, длина в пределах 2.5-3.5 см, ширина около 2.5-4 см, объем до 25 мл. Отклонения свидетельствуют о развитии недуга.
Заболевания, которые можно выявить на ультразвуковом обследовании:
Аденома – на УЗИ врач увидит, что простата увеличилась в размерах, также могут появиться аденоматозные узлы. К симптомам болезни относят ослабление струи, невозможность полностью опорожнить мочевой пузырь, учащенное мочеиспускание. На ранних стадиях болезнь поддается лечению, в запущенных случаях делают операцию.
Простатит – воспаление железы, орган значительно увеличивается в размерах. Основной симптом – мужчина ощущает боль (жжение) во время мочеиспускания, могут появиться проблемы в сексуальной жизни.
Киста – в структуре простаты происходят изменения, образуется полость с жидкостью. Недуг может прогрессировать на фоне хронической формы простатита. С помощью ТРУЗИ можно определить размеры, а также месторасположение кисты.
Рак – в предстательной железе образуется злокачественное новообразование. Болезнь долгое время может протекать бессимптомно. Для точного диагноза нужно будет сделать ПСА-скрининг.
Обычно обследуют простату с помощью ТРУЗИ, однако если пациент недавно перенес операцию на прямой кишке или болеет геморроем, выбирается другой метод.
Как правильно подготовиться к УЗИ простаты
Если исследование трансабдоминальное, тогда мужчине нужно прийти на процедуру с заполненным мочевым пузырем. Для этого минут за 45 нужно выпить около одной литры воды.
ТРУЗИ требует подготовки: нужно посидеть два дня на диете (исключить молоко, бобы и другие повышающие газообразование продукты). Перед процедурой рекомендуется сделать очистительную клизму.
Как проходит ТРУЗИ предстательной железы
Пациент должен снять штаны, а также белье и лечь на левый бок, колени при этом нужно подтянуть к животу. Перед введением датчика анальное отверстие обрабатывают специальным гелем или вазелином, чтобы уменьшить неприятные ощущения. Затем датчик вводят вглубь прямой кишки примерно на 6 см. На мониторе врача появляется изображение, с которого он и производит замеры.
Перед проведением ТРУЗИ пациент должен убедиться, что на датчик надели новый презерватив!
Хирургическая капсула простаты
Киста простаты у мужчин — что нужно знать
Для улучшения потенции наши читатели успешно используют M-16. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
По статистике ВОЗ, у 20% мужчин обнаруживается такая патология, как киста простаты. Получается, что каждый пятый мужчина сталкивается с этой проблемой. Вопрос о том, что такое киста предстательной железы – далеко не праздный. В статье вы найдете ответ. Также мы расскажем о причинах патологии, наиболее ярких симптомах, методах лечения. Вы узнаете, насколько опасна киста для жизни, просмотрите фото и видео по теме.
Общая информация по патологии
Киста – это полость в ткани органа, имеющая стенки и заполненная жидкостью. У мужчин, как и у женщин, патология имеет врожденную и приобретенную форму. В первом случае киста образовывается из-за пороков при формировании органов в утробном или раннем возрасте. К этой категории относится и мюллерова киста, которая чаще всего протекает без симптомов или с незначительными нарушениями мочеиспускания. Что касается приобретенной патологии – ее появление обуславливается появлением препятствия для оттока физиологических жидкостей.
В нашем случае речь идет ретенционной кисте предстательной железы. В большинстве случаев это приобретенная патология, возникшая из-за нарушения оттока секрета простаты. При различных опухолях, хроническом простатите, образовании камней в органе закупориваются микроскопические каналы. В органе образуется полость, которая заполняется секретом и другими жидкостями.

В зависимости от причин – кисты предстательной железы делятся по следующим признакам:
- воспалительные – при остром простатите или других очагах воспаления в прилегающих тканях;
- гнойные – напоминают абсцесс, появляются из-за скопления лейкоцитов в полости;
- инфекционные – вызванные различной патогенной микрофлорой, в том числе, передающейся половым путем;
- единичные – капсула локализуется в одном месте, например, киста маточки предстательной железы;
- множественные – полости сливаются в одну гроздь или расположены на разных участках органа;
- ложные – образуются из-за расширения одной из долек простаты, часто – при ДГПЖ.
Причины кисты предстательной железы и провоцирующие факторы:
- Усиленная секреторная деятельность в органе.
- Образование камней в железе – калькулезный простатит.
- Доброкачественная гиперплазия предстательной железы.
- Рак простаты.
- Простатиты различной этиологии и стадий.
- Травмы.
Стоит заметить, что даже у здоровых мужчин может быть описываемая патология. При небольших размерах (2-5 мм) заболевание не причиняет мужчине беспокойства. Наличие кисты выясняется случайно, во время обследования из-за другого заболевания.
По МКБ-10 кисту предстательной железы можно отнести к классу N-41 – воспалительные заболевания. По сути, патология имеет схожую картину с абсцессом простаты, имеющим код N 41.2. Отличие лишь в характере жидкости (при абсцессе полость заполняется гноем).
Какие симптомы укажут мужчине на патологию
В большинстве случаев кисты не приносят человеку неудобств и не угрожают жизни. При небольших размерах течение бессимптомное. Ситуация ухудшается, если нет нужного лечения. В этом случае киста увеличивается в размерах, сдавливает каналы и сосуды, задевает нервные волокна.

Мужчина ощущает следующие признаки:
- проблемы с мочеиспусканием – зависят от локализации опухоли;
- боли разной степени выраженности – наиболее часто в промежности, в области ануса, а также при мочеиспускании и эякуляции;
- раннее семяизвержение;
- импотенция или слабая эрекция;
- при сложном процессе – повышение температуры тела.
Такие же симптомы имеет аденома предстательной железы, хронический или острый простатит, другие изменения и патологии в органе. Потому наличие одного или нескольких указанных симптомов не дает повода утверждать, что появилась киста. Точный диагноз можно поставить лишь после полного обследования мужчины.
Диагностика кисты простаты
Как можно определить наличие кисты предстательной железы? Для этого врач использует различные методики, позволяющие подтвердить или опровергнуть подозрения. В первую очередь, если нет противопоказаний к ректальному исследованию, уролог проведет пальпацию органа. При наличии уплотненных, упругих узелков (шишечек) можно ставить предварительный диагноз. Эта методика даст результат только в том случае, если киста локализуется на той поверхности органа, которая обращена в сторону прямой кишки.

После предварительного диагноза потребуется ряд инструментальных обследований:
- Трансабдоминальное или трансректальное (ТРУЗИ) УЗИ. Наиболее эффективный метод диагностики, позволяющий по изображению на мониторе выявить кисты, их локализацию, структуру и размеры.
- Исследование крови, секрета предстательной железы, мочи, сдача спермограммы.
- В редких случаях, с диагностической целью проводят биопсию.
Необходимость того или иного метода диагностики определяется врачом. Сказать точно, какие анализы придется сдать – невозможно. С уверенностью можно говорить о направлении на УЗИ или ТРУЗИ. Сдача крови и мочи на биохимический анализ также входит в обязательный перечень диагностических мер. Остальное – при необходимости уточнить диагноз.
Лечение кисты предстательной железы
Если размеры патологии небольшие – лечение не назначается. Врач рекомендует мужчине проходить обследования, с целью контроля состояния кисты. Периодичность проверок различна, на усмотрение уролога. Может быть раз в 6 месяцев или чаще.
Если при обследовании удалось установить причину появления патологии – назначают медикаментозное лечение. При кисте инфекционного происхождения врач подберет антибиотики, действующие губительно на тип возбудителя. Возможно назначение симптоматических средств, направленные на снятие болевых ощущений и нормализацию мочеиспускания.

При увеличении патологии в размере врач может направить на пункцию. Во время этой процедуры в полость кисты вводится полая игла, с помощью которой откачивается содержимое «кармана». Жидкость отправят на микроскопическое исследование, с целью более точно узнать природу и причины появления кисты. Если патология имеет одну камеру – внутрь через эту же иглу вводят специальные растворы, чтобы вызвать склероз стенок капсулы и последующее слипание. Правда такая процедура не дает нужного эффекта, если киста имеет ячеистую структуру (полость имеет внутренние перегородки).
Операция назначается в крайнем случае. Обычно, если киста увеличивается до 9 мм и угрожает жизненным функциям организма. При этом врач удалит или саму патологию, или захватит прилегающие к ней ткани органа. В настоящее время возможно проведение трансуретральной резекции. Это щадящий метод, при котором все манипуляции проводятся через уретру под визуальным контролем.
Популярные вопросы по патологии и ответы на них
Мужчин, у которых подтвердился диагноз «киста предстательной железы» интересуются о качестве жизни, возможных мерах устранения проблемы, последствиях. Мы подготовили ответы на наиболее актуальные вопросы.
Можно ли делать массаж предстательной железы при кисте
Необходимость физического воздействия при заболеваниях определяется врачом. Массаж при кисте нежелателен. Есть вероятность повреждения тонких стенок полости, что приводит к выходу жидкости в прилегающие ткани и полости. Дальнейшие последствия предсказать трудно: от увеличения кисты в размерах, до появления очагов инфекции в полости таза.

Допустимы ли физические нагрузки
При кисте запрещены резкие приседания, поднятия тяжестей. Желательно отказаться от экстремальных видов спорта. А вот легкий бег, ходьба, зарядка – пойдут на пользу. После физических упражнений улучшается кровообращение, нормализуется обмен веществ, предотвращаются застойные явления в области органов малого таза. Все это способствует лечению патологии.
Приводит ли патология к бесплодию
При наблюдении у медицинского специалиста риск развития бесплодия из-за кисты сведен к минимуму. Проблема может возникнуть из-за увеличения патологии и сдавливании семявыводящих протоков. Регулярное обследование выявит угрозу, будет проведена пункция или хирургическое лечение, проходимость сосудов восстановится. А вот при самостоятельном лечении кисты – риск развития бесплодия высокий.
Можно ли лечиться народными средствами
Народная медицина эффективна только при знании причин, вызвавших ту или иную болезнь. Кроме того, многие рецепты имеют ряд противопоказаний и подходят не каждому мужчине. Врач может назначить отвары трав в качестве общеукрепляющего средства. В любом случае, перед лечением нетрадиционными методами, обратитесь к урологу и прислушайтесь к его рекомендациям.

Какие последствия кисты простаты
Если обратиться к врачу и следовать назначениям – серьезных последствий нет. Опасность для жизни представляет игнорирование симптомов, и попытка лечиться самостоятельно. Наиболее частые осложнения:
- вскрытие полости, заражение ближайших органов;
- острая задержка мочи;
- сжатие и искривление сосудов предстательной железы;
- атрофия органа.
Вызывает ли киста рак простаты
Да, патология может перерасти в кистозый рак органа. В этом случае врач на результатах УЗИ обратит внимание на кривизну стенок капсулы. Другая неприятная особенность – быстрый, по сравнению с обычной формой, рост опухоли.
Спешим успокоить – кистозный рак простаты диагностируется редко.
Заключение
Теперь вы знаете, что такое киста простаты и насколько она опасна для жизни. Чтобы предотвратить появление патологии соблюдайте элементарные правила:
- Ведите здоровый образ жизни.
- Откажитесь от курения и алкоголя.
- Исключите незащищенный секс.
- Не занимайтесь самолечением.
При возникновении признаков, указанных в статье, немедленно обращайтесь к врачу. При небольших размерах киста легко поддается лечению, сложности возникают при патологиях размером от 9 мм и больше.
Фармакологическое действие
Фокусин — лекарство, применяемое для терапии доброкачественной гиперплазии предстательной железы. Это препарат, который принадлежит к категории блокаторов альфа-адренорецепторов. Основное действующее вещество лекарства тамсулозин блокирует такие рецепторы. Они располагаются в сфинктере мочевого пузыря мужчины, гладкой мускулатуре предстательной железы, простатической зоне уретры. Действие Фокусина уменьшает тонус мочевого пузыря, при этом расслабляя мышцы указанной железы, снижая давление на уретру. Так ее просвет увеличивается. Тамсулозин в составе лекарства устраняет проблемы с мочеиспусканием мужчины и нормализует работу мочевого пузыря.
Также это активное вещество снижает риск осложнений при диагнозе „доброкачественная гиперплазия предстательной железы”. Ведь здоровое опорожнение мочевого пузыря препятствует обратному току мочи в мочеточники, последствием которого является сбой в работе почек.
Лечение Фокусином этого недуга позволяет предотвратить острую задержку мочи и постановку катетера — процедуру, которую при этом часто назначают урологи. Также терапия этим лекарственным препаратом дает возможность избежать хирургического вмешательства либо отстрочить его проведение. При диагнозе „аденома простаты” Фокусин облегчает ход мочеиспускания, уменьшает количество позывов к нему, увеличивает дозу мочи, выделяемую за один раз. Помимо этого, лекарство восстанавливает и улучшает сексуальную функцию, повышает качество мужской жизни.
Следует отметить, что тамсулозин адсорбируется в желудочно-кишечном тракте полностью. При систематическом приеме лекарства его концентрация в крови выше, нежели после однократного употребления. Фокусин метаболизируется в основном в печени, выводится он почками в форме метаболитов и в неизменном виде. Период полувыведения при однократном приеме лекарства длится 8-10 часов, при систематическом — возрастает. Стоит отметить, что Фокусин показал наибольшую эффективность в лечении мужчин с небольшим увеличением предстательной железы и четко выраженными признаками заболеваний.
Его могут назначать и при некоторых болезнях мочевыводящей системы, сопровождающихся сбоями уродинамики.
Инструкция по применению препарата Фокусин (Способ и дозировка)
Как правило, Фокусин назначают один раз в сутки по 0,4 миллиграмма, то есть по одной капсуле.
Прием лекарства рекомендован утром после завтрака. Капсулу надо глотать без разжевывания, запивая водой. При нарушении функции печени и почек коррекция указанной дозы не требуется. Не стоит принимать лекарство, если оболочка его капсулы повреждена. Это изменяет скорость высвобождения лекарственных веществ.
Противопоказания
Так же, как и другие лекарства для лечения мужских проблем, Фокусин имеет ряд ограничений в применении. Это нарушение функции почек и печени, индивидуальная непереносимость компонентов препарата. Лекарство противопоказано в лечении мужчин с ортостатической гипотензией. Обычно Фокусин пациентами переносится хорошо. Но в редких случаях могут возникнуть и такие побочные эффекты:
- Диарея, запор, рвота — со стороны желудочно-кишечного тракта.
- Ортостатическая гипотензия — со стороны сердечно-сосудистой системы.
- Ухудшение сна, головные боли, головокружение — со стороны нервной системы.
- Аллергические высыпания на коже, крапивница.
Данных о передозировке этого лекарства нет.
На сегодняшний день существует большой выбор способов лечения аденомы простаты. Несмотря на то что методы консервативного лечения применяются гораздо чаще, чем хирургические, удаление аденомы простаты остается единственным методом, с помощью которого можно достичь полного излечения.
Преимущества
Несомненно, существует определенный положительный эффект от применения лекарственных средств в комплексе с физиотерапевтическим лечением и занятиями физкультурой, но лишь на начальной стадии болезни. Препараты способны максимально замедлить темпы роста аденомы, а в некоторых случаях способствовать уменьшению ее размера.
Для улучшения потенции наши читатели успешно используют M-16. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Однако, в связи с тем, что процесс разрастания аденоматозной ткани простаты не вызывает никаких ощущений, до момента, когда аденома начинает деформировать мочеиспускательный канал, вызывая патологические проблемы в мочевыводящих путях, на момент обращения к врачу болезнь оказывается запущенной.
Благодаря совершенствованию современных методов диагностики, наблюдается очевидная тенденция к снижению количества проводимых оперативных вмешательств по удалению аденомы простаты. И тем не менее операция неизбежно проводится одной трети мужчин старше 55 лет.
Показания к операции
Основной причиной оперативного вмешательства по поводу удаления аденомы простаты является нарушение мочеиспускания, вызывающие осложнения в мочевыводящих путях, не поддающееся лечению медикаментозными средствами.
К осложнениям гиперплазии простаты относят:
- острое состояние, связанное с задержкой мочи;
- острое состояние, связанное с повторной задержкой мочи, возникшей после ее удаления из мочевого пузыря в стационаре, с помощью уретрального катетера;
- острое инфекционное поражение мочевыводящих путей, вследствие нарушения оттока мочи;
- наличие конкрементов в мочевом пузыре;
- большой объем остаточной мочи.
Виды хирургического лечения
Суть современных методов удаления аденомы простаты заключаются в тотальном или частичном иссечении аденоматозной ткани, с целью восстановления нормального мочеиспускания и улучшения качества жизни больного. Все виды операций можно разделить на два вида:
В свою очередь, открытые операции подразделяются:
- на трансвезикальную аденомэктомию;
- простатэктомию.
В первом случае целью хирургического вмешательства является удаление гиперплазированной ткани простаты, а во втором – удаление всей предстательной железы вместе с гиперплазированной тканью. Техника проведения открытых операций имеет некоторые различия, суть которых заключается в вариантах обеспечения доступа к предстательной железе.
Существуют следующие варианты проведения аденомэктомии:
- чрезбрюшинная;
- трансректальная;
- позадилонная;
- чреспузырная.
На сегодняшний день практикуется только два последних способа оперативного вмешательства. Малоинвазивные операции предполагают применение высокотехнологичного оборудования (видеоэндоскопической техники) и минимальный травматизм в процессе хирургического вмешательства. К такому типу операций относятся:
- трансуретральная резекция (ТУР);
- лазерная энуклеация (метод НоLЕР);
- трансуретральная вапоризация.
Таблица. Сравнительная характеристика методов хирургического удаления аденомы простаты
Лазерная энуклеация аденомы
Трансуретральная электровапоризация (ТУВ)
Около 1,0–1,5 часа
Контактная лазерная вапоризация с коагуляцией (фотоселективная)
Около 1,0–1,5 часа
Контактная лазерная вапоризация ЕVOLVЕ180
Техника выполнения
В связи с имеющимся выбором способов проведения оперативного вмешательства, удаление аденомы предстательной железы проводится с учетом следующих факторов:
- наличие дивертикула мочевого пузыря;
- обструкция нижних мочевыводящих путей;
- уретероцеле;
- опухоль мочевого пузыря;
- деформации тазобедренных суставов;
- неэффективность предшествующего медикаментозного лечения;
- размеры аденоматозных узлов и их зональное расположение;
- материально-техническое обеспечение конкретной клиники;
- наличие квалифицированного хирурга.
Открытая аденомэктомия
Чреспузырная аденомэктомия осуществляется через поперечный или срединный надлобковый разрез с последующим вскрытием стенки мочевого пузыря. После вскрытия проводится тщательная ревизия, целью которой является оценка состояния устьев мочеточника, внутренней части уретры и слизистой.
Затем, с помощью пальцев, введенных в прямую кишку пациента, простату приподнимают и удаляют. Процесс удаления называется «вылущиванием» и производится круговыми движениями с выделением глубоких слоев аденомы.
Извлекают удаленные ткани из полости мочевого пузыря частями или одним блоком. На забрюшинной стенке мочевого пузыря выполняется глухой шов, что позволяет сократить время восстановления и риск развития послеоперационных осложнений. В течение недели полость мочевого пузыря промывают антисептическими растворами, с обеспечением дренирования через уретру.
При наличии острых или хронических инфекций мочевыводящих путей, хронической почечной недостаточности, атрофии детрузора, дренирование осуществляют через искусственно созданное отверстие в брюшной полости и стенке мочевого пузыря (эпицистому).
Позадилонная аденомэктомия показана лицам с неосложненной формой ДГПЖ, характеризующейся выраженным подпузырным ростом и большими размерами (до 120 мл). В мочевой пузырь вводят баллон-катетер, который впоследствии служит ориентиром при вылущении аденомы.
С помощью поперечного разреза обнажают шейку мочевого пузыря и простату. Капсулу простаты рассекают и удаляют, помогая пальцами, введенными в прямую кишку. Этот способ позволяет сохранить целостность уретры и слизистых тканей мочевого пузыря.
Малоинвазивные методы
Все малоинвазивные методы, независимо от применяемой технологии, объединяют следующие положительные аспекты:
- оперативное вмешательство проводится без разреза брюшной стенки, через мочеиспускательный канал;
- кровопотери при проведении процедуры минимальны;
- применение спинномозговой анестезии, позволяет сократить период восстановления пациента после наркоза;
- минимальные повреждения, нанесенные во время удаления аденомы, позволяют максимально сократить срок реабилитации.
ТУР предстательной железы является одним из способов удаления аденомы при помощи системы инструментов состоящих:
- из оптиковолоконной трубки;
- электрода;
- резектоскопа.
Благодаря наличию камеры и осветительных инструментов, все действия отражаются на видеомониторах. При введении оптиковолоконной системы в мочевой пузырь, в первую очередь, производится оценка его состояния, а затем приступают к удалению аденомы. Ткани железы срезаются послойно, с помощью стальной петли, на которую подается высокочастотный ток. Благодаря эффекту «прижигания», электрорезекция позволяет избежать массивных кровотечений при проведении операции.
Гольмиевая лазерная энуклиация (НоLЕР) по эффективности приравнивается к открытой аденомэктомии со значительно меньшей вероятностью развития осложнений. Резекция выполняется с помощью высокомощного лазера, как и все малоинвазивные вмешательства – через мочеиспускательный канал. Вылущенные ткани выводят из полости мочевого пузыря с помощью эндомоцеллятора.
Трансуретральную вапоризацию по праву можно поставить на ступень выше всех применяемых на сегодняшний день методов. Технология «выпаривания» позволяет послойно удалять аденоматозные ткани, сведя к минимуму риск возникновения кровотечений и сократить период восстановления до 1 суток.
Подробнее о технологии вапоризации можно прочитать в этой статье.
Таблица. Стоимость операции по удалению аденомы простаты в России и Израиле
Диагностика рака предстательной железы
Глава 4. Диагностика рака предстательной железы
Тщательно собранный анамнез помогает установить некоторые особенности заболевания. Симптомы рака предстательной железы, особенно дизурия, развиваются быстро. Иногда постепенно ухудшается общее состояние, больной жалуется на слабость, похудание. Внешний вид пациента изменяется только при далеко зашедшем опухолевом процессе. Истощение и выраженная бледность кожи наблюдаются редко. При осмотре следует обращать внимание на состояние лимфатических узлов, печени, почек, мочевого пузыря, определять количество остаточной мочи. При возникновении подозрения на рак предстательной железы в первую очередь принято проводить три необходимых исследования:
I. Пальцевое исследование простаты.
II. Определение уровня простато-специфического антигена (ПСА).
III. Ультразвуковое исследование (УЗИ) простаты, при показаниях -одновременно с биопсией.
Пальцевое исследование прямой кишки. Пальцевое исследование прямой кишки — самый простой, дешевый и безопасный метод диагностики рака предстательной железы. Однако результаты исследования во многом определяются размерами опухоли и ее локализацией. Пальпация железы осуществляется в коленно-локтевом положении больного, либо при лежании на правом боку. В результате пальпации врач может выявить следующие симптомы опухоли предстательной железы.
1. Ассиметричная предстательная железа.
2. Плотной или деревянистой консистенции части предстательной железы. Плотность может определяться в виде отдельных узлов, либо различной величины инфильтратов, вплоть до перехода их на стенки таза.
3. Неподвижность железы вследствие сращения ее с окружающими тканями.
4. Пальпируемые семенные пузырьки.
Данные, полученные при пальпации, не всегда легко интерпретировать, так как ложно положительный диагноз рака предстательной железы возможно поставить при следующих обстоятельствах:
1. Доброкачественная гиперплазия предстательной железы.
2. Камни предстательной железы.
4. Флеболиты стенки прямой кишки.
5. Полипы или рак прямой кишки.
6. Аномалии семенных пузырьков.
Результаты пальпации безусловно очень трудно дифференцировать от перечисленных заболеваний, но зато они являются вескими основаниями для дальнейшего обследования больного. В среднем только у одной трети случаев пальпируемых узлов предстательной железы впоследствии гистологически верифицируют рак простаты.
Определение уровня простато-специфического антигена (ПСА). Поскольку простато-специфический антиген имеет большое значение не только для диагностики, но и для лечения и прогноза рака предстательной железы, более подробно остановимся на этом маркере.
В скрининговых программах традиционно используют пороговый уровень в 4 нг/мл для всех возрастных групп. Использование предложенного уровня снижает количество ложно-положительных определений при гиперплазии предстательной железы.
Уровень ПСА в сыворотке крови может быть повышен по следующим причинам:
— рак простаты,
— доброкачественная гиперплазия простаты,
— наличие воспаления или инфекции в простате,
— ишемия или инфаркт простаты,
— эякуляция накануне исследования.
Диагностическая значимость почти всех опухолевых маркеров ограничена из-за ложно-положительных значений, наблюдаемых при некоторых незлокачественных патологиях. Длительно ведутся споры о том, оказывает ли пальпаторное обследование предстательной железы влияние на уровень ПСА в сыворотке. Некоторые авторы (Brawer et аl., 1988) считают, что такого влияния практически нет, другие наблюдали значительные изменения в уровне маркера после массажа простаты, хотя и не во всех случаях (Stamey et аl., 1987). С другой стороны, несомненно, инвазивные методы (трансуретральная биопсия или трансуретральная резекция простаты) приводят к значительному повышению сывороточного уровня ПСА. Stamey с соавторами (1987) в детальном исследовании показали, что при массаже простаты концентрация ПСА в сыворотке крови через 5 минут увеличивалась в 1.5-2 раза, и наиболее высокой была у больных с клиническими признаками гипертрофии. У больных, у которых массаж комбинировался с цистоскопией, ПСА увеличивался в 4 раза, а сразу же после биопсии перинеальных лимфоузлов и трансуретральной резекции — в 50-60 раз.
Из незлокачественной патологии предстательной железы простатиты острые или хронические могут приводить к значительному повышению ПСА (Dalton et аl., 1989). Доброкачественные гиперплазии могут давать высокую частоту ложно-положительных результатов, причем экспрессия антигена зависит от величины железы (Eicoreetal., 1987; Hudson et аl., 1989). Так Stamey с соавторами (1987) показали, что уровень ПСА у группы больных с гиперплазией предстательной железы перед операцией варьировал от 0.3 до 37 нг/мл и превышал уровень в 2.5 нг/мл у 86% тех больных, у которых вес резицированной ткани был от 6 до 36 грамм. Подсчитано, что концентрация ПСА в сыворотке больных с гиперплазией предстательной железы составляет 0.31 -0.2 нг/г гипертрофированной ткани. Частота ложноположительных значений при гиперплазии предстательной железы при пороговом уровне 4нг/мл по данным литературы колеблется от 20 до 55%.(Armitage et аl., 1988; Lange et аl., 1986; Hudson et аl., 1989). Другие авторы утверждают, что высокие значения ПСА при доброкачественных новообразованиях предстательной железы не так уж и редки.
Однако наибольшее значение определения ПСА безусловно имеет для диагностики рака предстательной железы. Следует отметить, что из трех основных исследований: определения ПСА, ректального и ультразвукового исследования предстательной железы — определение простато-специфического антигена имеет наименьшее количество ложноoтрицательных результатов и наибольшую специфичность. Серийный скрининг с применением ПСА в 2 раза увеличивает долю диагностики рака простаты в стадии Т1-Т2, в то время как пальцевое ректальное исследование выявляет лишь 30% гистологически подтвержденного рака той же стадии. До 90% рака простаты, выявляемого с помощью определения ПСА, приходится на поздние стадии заболевания. Чувствительность метода недостаточна для определения латентного, фокального, высокодифференцированного рака простаты. Так, Oesterling J. (1993) установил, что 20-40% всех злокачественных новообразований предстательной железы сопровождаются нормальной концентрацией ПСА в сыворотке крови. В то же время этот показатель при Т3-Т4 стадиях заболевания бывает положительным почти в 100% случаев.
При сравнении предоперационных уровней ПСА с результатами, полученными после простатэктомии, многие авторы отмечают высокую чувствительность и четкую корреляцию со стадией заболевания. Так из ряда работ (Stamey et аl., 1987, 1989), создается впечатление, что концентрация ПСА в сыворотке нелеченных больных пропорциональна объему опухоли в ткани простаты. Несмотря на определенную вариабильность предоперационных уровней ПСА у больных с клиническими стадиями А и В, показано, что его уровни ниже 15 нг/мл и выше 40 нг/мл являются достаточно четкими признаками отсутствия или наличия пенетрации капсулы, инвазии в семенные пузырьки и метастазов в тазовые лимфоузлы, хотя и при уровнях ПСА 15 нг/мл иногда возможна инвазия в капсулу железы.
Увеличение уровня ПСА до больших значений (около 20 нг/мл и выше) является высокоспецифичным даже при нормальных показателях ректального пальцевого исследования простаты. Поэтому при высоких цифрах ПСА биопсия предстательной железы должна проводится обязательно. Уровень ПСА более 50 нг/мл указывает на экстракапсулярную инвазию в 80% случаев и поражение регионарных лимфатических узлов у 66% больных (Stanley et аl., 1990). Исследования Rana et аl. (1992) показали, что результаты ПСА более 100 нг/мл указывают на 100% метастазирование (регионарное или отдаленное).
Наибольшие трудности возникают при интерпретации значений ПСА в диапазоне от 4 нг/мл до 20 нг/мл. Проведенные исследования свидетельствуют о том, что частота рака простаты у пациентов с концентрацией общего ПСА от 4 до 15 нг/мл и нормальными данными при пальцевом ректальном исследовании простаты достигает по разным данным от 27 до 37%.
Основным для клиницистов является осознание возможности выявления с помощью ПСА субклинических форм рака простаты без признаков экстра-капсулярной инвазии (стадии Т1 и Т2), когда возможно выполнение радикальной простатэктомии. По данным Myrtle et аl. (1986) показатели ПСА в сыворотке более 4 нг/мл наблюдались у 63% больных раком простаты стадии Т1 и у 71% — стадии Т2. В то же время, при экстракапсулярных поражениях (стадии Т3 и Т4) повышение ПСА наблюдалось в 88% случаев. В данной ситуации с целью более точной интерпретации повышенных значений общего ПСА весьма желательно исследование концентрации свободного ПСА и расчет соотношения «свободный ПСА/общий ПСА».
Помимо первичной диагностики рака простаты, определение ПСА широко применятся в следующих случаях:
1. После радикальной простатэктомии через несколько недель ПСА перестает определяться. Регулярные контрольные исследования (каждые 3 месяца) позволяют своевременно выявить рецидив заболевания в случае повышения ПСА. Если же показатели ПСА нормальны и нет клинических симптомов болезни, то исключаются другие исследования.
2. У больных, получавших лучевую терапию, отмечается значительное снижение уровня ПСА в сыворотке крови, что свидетельствует об эффективном лечении. В то же время, повышение ПСА говорит о малой чувствительности опухоли к проводимому лечению, либо о рецидиве заболевания. Следует отметить, что снижение ПСА до нормальных цифр коррелирует с уровнем антигена до лечения. Пациенты с показателями ПСА до лечения неболее 20 нг/мл имели нормальные показатели ПСА после лечения в 82% случаев. В то же время, у больных с более высокими цифрами ПСА до лечения этот процент составлял лишь 30%. Большинство пациентов со стабильным снижением ПСА оставались в ремиссии в течение последующих 3-5 лет.
3. Целесообразно определять ПСА у больных, получающих терапию антиандрогенами. Повышение уровня ПСА говорит о прогрессировании заболевания и о необходимости сменить характер лечения.
При антиандрогенном лечении уровень ПСА в сыворотке крови является точным индикатором успеха или неуспеха терапии. После начала терапии уровень ПСА быстро снижается у 50% больных (от 85 до 2.1 нг/мл), в то время как в отсутствие ответа величина ПСА не изменяется (Hudson et аl., 1989). Прогрессирование болезни наблюдалось в 50% случаев, когда уровень ПСА не снижался ниже 10 нг/мл. Это означает, что уровень ПСА не играет прогностического значения до начала терапии, в то время как в процессе лечения ПСА является хорошим индикатором эффективности терапии и хорошо коррелируется, как с выживаемостью, так и с длительностью ремиссии. Согласно Stainey (1989), повышение уровня ПСА через 6 месяцев после начала терапии может служить в качестве оценки чувствительности к проводимой терапии.
Ультразвуковая диагностика рака предстательной железы. Ультразвуковое исследование нашло очень широкое применение в диагностике многих заболеваний предстательной железы, в том числе и рака. Особенно интерес к исследованию проявился с введением трансректальной ультразвуковой томографии. Современные трансректальные ультразвуковые датчики обеспечивают очень высокое качество изображения и позволяют детально визуализировать структуру простаты, окружающих ее органов и тканей, а также прицельно взять биопсию из измененного участка железы. В норме неизмененная предстательная железа при ультразвуковом исследовании имеет треугольную форму. Основание железы обращено к прямой кишке, а верхушка — к шейке мочевого пузыря. Наибольший размер железы в поперечном направлении составляет 40-45 мм, в передне-заднем направлений он равен 20-27 мм, в продольном — 35-45 мм. На ультразвуковых томограммах различаются центральная и периферическая зоны простаты, которые обычно занимают большую часть предстательной железы. При ультразвуковом исследовании периферическая зона имеет однородную структуру и характеризуется отражениями средней интенсивности. Центральная зона расположена вокруг простатического отдела уретры, имеет ячеистую структуру, а по эхогенности ниже периферической зоны. При осмотре области шейки мочевого пузыря выделяется гипоэхогенная фибро-маскулярная строма, не содержащая желез, которая формирует переднюю часть простаты. Как считает В.Н. Шолохов (1997), с возрастом при развитии доброкачественной гиперплазии или при воспалительных заболеваниях центральная и периферическая зоны железы могут не дифференцироваться. Простатический отдел уретры выглядит в виде гипоэхогенного тяжа, проходящего в черную центральную зону железы.
Простата окружена перипростатической жировой клетчаткой и фасцией, которые формируют гиперэхогенный пограничный слой, который часто описывается как капсула железы. Истинная капсула простаты, если ее удается визуализировать, определяется в виде очень тонкой гипоэхогенной прерывистой линии по поверхности железы.
Семенные пузырьки визуализируются в виде симметричных гипоэхогенных тяжей, расположенных между простатой и мочевым пузырем размерами 2 х 7 см.
Как уже отмечалось выше, рак чаще всего развивается в периферической зоне простаты. Учитывая эту особенность, проще проводить дифференциальную диагностику с другими заболеваниями. Выявляемые структурные изменения, локализирующиеся в пределах центральной зоны, с большей вероятностью могут быть отнесены к проявлению доброкачественного процесса, в то время как обнаружение структурной перестройки, локализующейся в периферической зоне, чаще соответствует злокачественной опухоли.
Периферическая зона занимает 75% объема простаты, и в этой части железы рак возникает в 80% случаев. Большей частью опухоль располагается на глубине 3-4 мм от пограничною слоя. Центральная зона занимает около 20% объема железы. В этой части простаты развивается только 5% злокачественных новообразований. Вокруг простатического отдела уретры располагается тонкий участок железистой ткани — так называемая переходная зона. В норме она практически не дифференцируется от центральной зоны и занимает всего 5% объема простаты. В переходной зоне рак развивается в 20% случаев (Шолохов В.Н., 1997).
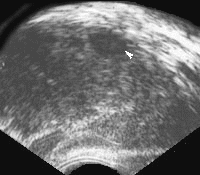
Наиболее характерными признаками рака простаты, локализующегося в периферической зоне, является наличие одного или нескольких узлов неправильной формы и пониженной эхогенности (рис. 4).
Рис. 4. Трансректальное исследование предстательной железы (продольная плоскость на границе периферической и переходной зоны), опухолевый узел (указан стрелкой) не выходящий за пределы органа. Признаков пенетрации капсулы нет.
Диагноз: рак предстательной железы.
Нередко узел окружен гиперэхогенным ободком, что объясняется фиброзной реакцией соединительной ткани предстательной железы, окружающей опухолевый очаг. По мере роста опухоли появляются бугристые контуры железы с признаками пенетрации пограничного слоя (рис. 5 и рис. 6).
Рис. 5. Рак предстательной железы. Опухолевый узел в периферической зоне левой доли, инфильтрирует заднебоковую поверхность железы и перипростатической клетчатки.
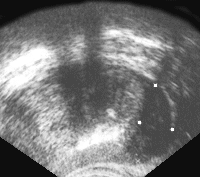
Рис. 6. Трансректальное исследование предстательной железы (поперечная плоскость). Опухолевый узел в периферической зоне левой доли. Отмечается деформация наружного контура железы, признаки пенетрации собственной капсулы. (Т3) Диагноз: рак предстательной железы.
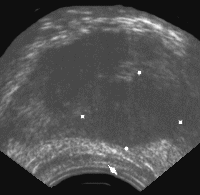
Особенно большое значение имеет выявление инфильтрации по передне-боковой поверхности железы, которая недоступна пальцевому исследованию.
Наиболее сложными для диагностики являются опухоли, которые локализуются в центральной и переходной зонах железы. Зачастую, развиваясь на фоне доброкачественной гиперплазии, рак по эхогенности практически не отличается от окружающих тканей, в связи с чем нередко возникают диагностические ошибки, а диагноз устанавливается при гистологическом исследовании удаленного материала во время операции.
По мере увеличения опухолевой инфильтрации стромы железы меняется ее ультразвуковая структура. Ткань железы становится неоднородной, с беспорядочными отражениями низкой интенсивности. Ультразвуковая томография позволяет выявить инфильтрацию капсулы простаты, семенных пузырьков мочевого пузыря, стенки прямой кишки, лимфатических узлов, что, естественно, позволяет уточнить стадию заболевания.
В отличие от рака, гиперплазия предстательной железы обычно развивается в переходной зоне по направлению к внутренней части железы. При этом переходная зона начинает сдавливать центральную и периферическую зону, вызывая их постепенную атрофию. Из центральной и периферической зон и фибромышечных слоев формируется «хирургическая капсула», по которой происходит «вылущивание» гиперплазированных узлов при операции. По мере роста доброкачественной гиперплазии железа приобретает шаровидную форму; при преимущественном росте периуретральных желез отмечается выбухание контура железы в просвет мочевого пузыря и формируется средняя доля, которая растет, оттесняя кпереди и деформируя заднюю стенку мочевого пузыря, сдавливая в значительной степени простатическую уретру и шейку мочевого пузыря. Поскольку доброкачественная гиперплазия предстательной железы не характеризуется инфильтративным ростом, то капсула железы обычно четко прослеживается по периферии среза. Частыми находками при доброкачественной гиперплазии являются мелкие ретенционные кисты и кальцинаты, генез которых связан со сдавлением протоков железы гиперплазированной тканью; располагаются они чаще всего по т.н. хирургической капсуле. При ультразвуковом исследовании простаты порой возникает необходимость проводить дифференциальную диагностику с простатитом. Это вызвано тем, что пальпация предстательной железы при простатите иногда дает результаты, очень похожие на рак. Ультразвуковое исследование в стадии отека и инфильтрации железы выявляет: увеличение железы (рис. 7 и рис. 8), изменение ее формы (чаще шаровидная) и структуры. Снижается эхогенность железы, теряется эхографическая дифференциация железистых и фибромышечных зон.
Рис. 7. Трансректальное исследование предстательной железы (поперечная плоскость). Хронический простатит с участками кальцификации в железе.
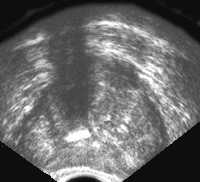
Рис. 8. Хронический простатит; усиление кровотока в ткани железы (режим энергетического Доплера).
При абсцедировании простатита — на фоне гипоэхогенной отечной ткани железы появляются анэхогенные зоны, соответствующие зонам некротических изменений. Постепенно происходит формирование стенки абсцесса в виде кистозной структуры с толстой стенкой и жидкостным неоднородным содержимым . При хроническом простатите эхоструктура железы может быть практически не изменена, либо выявляются диффузные повышенной эхогенности структуры в результате клеточной инфильтрации и склеротических изменений. Определяются кальцинаты и мелкие ретенционные кисты.
Описанные три основных метода диагностики в дальнейшем требуют обязательного морфологического подтверждения заболевания. С этой целью выполняется пункционная биопсия, которая наиболее достоверна при выполнении ее под контролем ультразвука. Особенно это касается обследования больных с малыми образованиями.
Биопсию предстательной железы можно производить через промежность, трансректально или трансуретральным доступом. Открытая биопсия применяется крайне редко. Трансуретральная резекция предстательной железы не только позволяет уточнить диагноз, но и обеспечивает восстановление мочеиспускания.
Трансвезикальная биопсия предстательной железы — вынужденная манипуляция у больных с подозреваемым раком предстательной железы, у которых в связи с острой задержкой мочеиспускания, обострением хронического пиелонефрита и высокой азотемией возникает срочная необходимость в проведении цистостомии.
В диагностике рака предстательной железы частота ложноотрицательных результатов гистологического анализа кусочков ткани при промежностном и трансректальном доступе не превышает 20%.
Осложнения пункционной биопсии встречаются крайне редко и могут быть связаны с повреждением мочевого пузыря и мочеиспускательного канала. Возможна гематурия, гематоспермия, промежностная и позадилобковая гематома. Для профилактики инфекционных осложнений, которые составляют около 2%, за сутки до биопсии и после нее назначают антибиотики.
В некоторых сложных случаях дифференциальной диагностики с успехом применяют цитологическую диагностику рака предстательной железы. Для цитологического исследования используют аспират из предстательной железы.
Цистоскопия является вспомогательным методом диагностики. При проведении цистоскопа может отмечаться девиация мочеиспускательного канала опухолевыми узлами. При цистоскопии удается обнаружить асимметричную деформацию шейки мочевого пузыря. В месте прорастания опухолью предстательной железы стенки мочевого пузыря определяется разрыхленность слизистой оболочки, фибриновые налеты, язвы или опухолевые разрастания, при этом трудно решить — прорастает ли опухоль из предстательной железы в мочевой пузырь или опухоль пузыря в железу.
Из методов диагностики рака предстательной железы заслуживает внимания рентгеновская компьютерная и магнитно-резонансная томография. Получаемая при этом информация соответствует таковой при ультразвуковом исследовании. На томограммах также видны структура предстательной железы, опухолевые узлы, их величина, степень прорастания капсулы, инфильтрация мочевого пузыря, семенных пузырьков, окружающей клетчатки. Эти методы, однако, оказались не более точными, чем трансректальное УЗИ при определении стадии ограниченного местного роста рака предстательной железы, и, более того, есть данные, что трансректальное ультразвуковое исследование дает более надежные результаты при оценке стадии заболевания.
Экскреторная урография позволяет оценить функцию почек и уродинамику верхних мочевых путей. Уретероэктазия и уретерогидронефроз являются следствием сдавления тазовых отделов мочеточников опухолью. Такие изменения часто бывают односторонними. При полной обструкции мочеточника происходит выключение почки, при этом тень рентгеноконтрастного вещества на стороне сдавления отсутствует.
Определение стадии заболевания. За установлением диагноза рака предстательной железы одновременно встает вопрос об установлении стадии заболевания, что в конце концов определяет характер будущего лечения. Кратко остановимся на возможностях применяемых методов исследования в установлении стадии заболевания.
Пальцевое исследование прямой кишки. Точность диагностики рака предстательной железы при пальцевом исследовании прямой кишки составляет 30-50%. Часто наблюдается недооценка стадии, поскольку небольшие, расположенные в передних отделах железы опухоли, как правило, не пальпируются; ложноположительные результаты наблюдаются у больных с гиперплазией предстательной железы и простатитом. Этот метод однако позволяет выявить рак предстательной железы, когда уровни ПСА остаются в пределах нормы, и предоставляют хотя не точные, но полезные данные о стадии заболевания. Пальпируемый неподвижный опухолевый инфильтрат или прорастание в кишку говорят о далеко зашедшем опухолевом процессе (Т4).
Определение простатического специфического антигена. При оценке отмечается достаточно четкая корреляция между уровнями ПСА и гистологической (и в меньшей степени клинической) стадией рака предстательной железы. У каждого конкретного больного корреляция не столь сильна из-за значительного перекрывания пределов различных возрастных норм. Уровни 10-20 нг/мл часто являются показателем опухоли, прорастающей за пределы капсулы предстательной железы, уровни выше 40 нг/мл свидетельствуют о наличии метастазов.
Хотя сывороточные уровни ПСА сами по себе не являются надежным показателем стадии заболевания, их можно использовать, чтобы избежать некоторых исследований. Выдвинуто предположение, что больным с вновь выявленным раком предстательной железы без симптомов поражения костей и при уровнях ПСА не выше 10 нг/мл не требуется проводить сцинтиграфию костей для определения стадии. У таких больных вероятность метастазов в костях приближается к нулю, хотя многие практические врачи считают этот метод исследования основным, так как при его помощи можно диагностировать «горячие точки», как например, остеоартроз позвоночника, который позже может создать путаницу в оценке симптомов. По данным Walsh et Partin (1994) при предоперационном ПСА 20нг/мл рецидива не было только у 45%.
Казалось бы приведенные цифры убедительно показывают значимость ПСА для прогноза заболевания, но тем не менее надо принимать во внимание и другие исследования. По данным Элиса (1994) у 21% больных с ПСА 3 ;
3) у 26% больных с дооперационным стадированием Т1б выявлена пенетрация капсулы, у 10% — инвазия семенных пузырьков;
4) у 37% больных с дооперационной стадией T1c найден распространенный рак (пенетрация капсулы), или опухоль по краю резекции, или инвазия семенных пузырьков, или наличие метастазов в регионарные лимфатические узлы).
Таблица 15. Ошибки клинического стадирования 3170 больных, подвергнутых радикальной простатэктомии по поводу клинически локализованного РПЖ (стадии Т2с и меньше) (Zincke et аl., 1994).
Источники: http://prezident-med.ru/poliklinika/uzi/uzi-prostaty-predstatelnoj-zhelezy/, http://cistit.lechenie-potencya.ru/prostata/hirurgicheskaya-kapsula-prostaty/, http://medi.ru/info/11151/













































